Содержание статьи:
- 1 Причины и лечение синдрома беспокойных ног в домашних условиях
- 2 Симптомы синдрома беспокойных ног
- 3 Причины синдрома беспокойных ног
- 4 Первичный и вторичный СБН
- 5 Сопутствующие заболевания — дополнительные причины СБН.
- 6 Видео: Елена Малышева о симптомах и причинах синдрома беспокойных ног
- 7 Как лечить синдром беспокойных ног в домашних условиях. Образ жизни
- 8 Лечение синдрома беспокойных ног — советы врача.
- 9 Что делать, если проснулся ночью от СБН
- 10 Лечение синдрома беспокойных ног медицинскими препаратами.
- 11 Лечение синдрома беспокойных ног мирапексом.
- 12 Советы по лечению синдрома беспокойных ног мираплексом из газеты «Вестник ЗОЖ».
- 13 Лечение синдрома беспокойных ног народными средствами.
- 14 Лечение упражнениями.
-
15 Как и чем лечить межреберную невралгию в домашних условиях
- 15.1 Что такое межреберная невралгия?
- 15.2 Симптомы межреберной невралгии.
- 15.3 Причины межреберной невралгии.
- 15.4 Лечение межреберной невралгии.
- 15.5 Лечение межреберной невралгии в домашних условиях.
- 15.6 Народные средства для лечения межреберной невралгии.
- 15.7 Как быстро снять боль при межреберной невралгии.
- 15.8 Медовый массаж от невралгии.
- 16 Боль в икрах ног — основные причины и лечение
- 17 Причины боли в икрах ног. Трудности диагностики
- 18 Боль в икрах ног при патологии вен
- 19 Боль в икрах ног при патологии артериальных сосудов
- 20 Боль в икрах ног при поражении мышц
- 21 Боль в икрах ног при невритах и полиневритах
- 22 Ноющая боль в икрах ног при поражении окружающих тканей
- 23 Отраженная боль в икрах ног при патологии позвоночника
- 24 Боль в икрах ног при сахарном диабете
- 25 К какому врачу обращаться при боли в икрах?
- 26 Какие анализы и обследования может назначить врач при боли в икрах?
- 27 Лечение при боли в икрах ног
- 28 Гимнастика при боли в икрах — видео
Причины и лечение синдрома беспокойных ног в домашних условиях
Почему «дергает ноги», когда ляжешь спать? Каковы причины синдрома беспокойных ног, как справиться с этим заболеванием в домашних условиях, какие лекарственные препараты и народные средства применять?
Синдром беспокойных ног (СБН) это:
- состояние, характеризующееся неприятными ощущениями в нижних конечностях (голенях и стопах), которое возникает, когда ляжешь спать.
- невротическое расстройство, которое может стать причиной истощения нервной системы, ухудшения и расстройство внимания и памяти, снижение работоспособности.
- Другие названия заболевания, о котором пойдет речь: синдром Экбома или Виллиса (по имени шведского невролога и британского врача, исследовавших патологию).
Синдром беспокойных ног приводит к нарушению сна и является причиной примерно 15% случаев хронической бессонницы.
Симптомы синдрома беспокойных ног
Симптомы СБН чаще всего проявляются по ночам или вечернее время, но могут появляться и днем в состоянии покоя.
Рассказывает доктор медицинских наук Бузунова Р.В.
Синдром беспокойных ног (СБН) – неврологическое заболевание, симптомы которого – неприятные ощущения в нижних конечностях. Боли нет, но есть жжение, покалывание, «мурашки», давление, подергивание – все это заставляет больного постоянно шевелить ногами или ходить, так как при движении эти симптомы ослабевают.
Симптомы СБН усиливаются к вечеру и утихают к утру. Человек при этом не может нормально спать, болезнь сильно выматывает нервную систему.
Причины синдрома беспокойных ног
Причины точно не установлены, иногда это заболевание передается по наследству.
Способствуют его развитию сахарный диабет, почечная недостаточность, гипофункция щитовидной железы, анемия, болезнь Паркинсона, но эти болезни не являются основной причиной СБН.
Причиной заболевания могут стать некоторые лекарства, например, нейролептики и препараты лития.
Первичный и вторичный СБН
Различают первичный и вторичный синдром беспокойных ног:
-
Причины первичного СБН
Примерно у 30% больных болезнь определяется, как наследственное заболевание. Это так называемый первичный СБН. Тот случай, когда предрасположенность к этому заболеванию досталась по наследству.
Причины первичного синдрома беспокойных ног — биохимические процессы в мозге, в частности, нехватка допамина, вещества, регулирующего двигательную активность. -
Причины вторичного СБН
Вторичный СБН развивается на фоне других болезней: анемии, при недостатке в организме железа, аллергии, на фоне почечной недостаточности, травм позвоночника, сахарного диабета и т.п. В этих случае, чтобы избавиться от СБН, надо вылечить основное заболевание.
Сопутствующие заболевания — дополнительные причины СБН.
- Синдром беспокойных ног у ребенка часто свидетельствует о проблемах с сердечно-сосудстой или нервной системой, сильном стрессе.
- Синдром беспокойных ног в пожилом возрасте может быть первым признаком болезни Паркинсона и симптомом поражения центральной нервной системы.
Для профилактики развития болезни Паркинсона рекомендуют препарат Мирапекс, как стимулятор выработки дофамина, но в этом случае препарат должен назначать врач. - Сильный зуд в ногах и СБН с судорогами – симптом некоторых форм диабета.
- Судороги и неприятные ощущения в ногах возможны при анемии.
- Судороги в ногах встречаются при беременности.
- Аллергия также может вызвать временный СБН с зудом, болями и судорогами в мышцах и непроизвольными болезненными подергиваниями.
- Синдром беспокойных ног можно спутать о таким заболеванием, как периферическая нейропатия — повреждении структур периферической нервной системы. При нейропатии часто страдают длинные нервные волокна, расположенные в ногах.
Видео: Елена Малышева о симптомах и причинах синдрома беспокойных ног
Подробнее смотрите видео ниже.
Краткое содержание программы:
Симптомы синдрома беспокойных ног:
- Ночью ворочаешься-ворочаешься и никак не заснешь, не знаешь, куда ноги положить, что-то такое, что мешает нормально заснуть.
- Ногами как бы «дергает», ими все время приходится с что-то делать, чтобы избежать неприятных ощущений.
- Главный симптом синдрома беспокойных ног — боль при этом заболевании можно снять, только начав двигаться.
В видео видно, как выглядит синдром беспокойных ног. Специальная фаза сна, она называется РЭМ — быстрое движение глаз. Во время такого сна человек совершает движения, они его по сути и будят.
Если мы этих людей видим, когда они спят, они действительно совершают движения ногами.
Есть несколько причин синдрома беспокойных ног:
- Первая причина СБН: есть дефицит неких веществ, которые образуются в той же зоне так называемой черной субстанции головного мозга. В глубинах головного мозга есть такая черная субстанция, которая вырабатывает особые вещества, ответственные за тонкую координацию движений. Выяснено было, что у больных с синдромом беспокойных ног снижено содержание железа в мозге (не в крови, а именно в мозге). А железо участвует как раз в создании этих веществ. Это нарушает проводящие пути, по которым импульс идет из мозга через продолговатый мозг к нашим мышцам.
- Ожирение и сахарный диабет — еще одна важнейшая причина формирования синдрома беспокойных ног. Сахар повышен — появляются повреждения в стенке сосуда, дальше в это повреждение устремляется жир, жир формирует склеротическую бляшку, просвет сосуда сужается, кровоток резко падает. Это само по себе уже вызывает неприятные ощущения. Сахар повреждает нервы периферические, возникает диабетическая полинейропатия. Это вторая причина возникновения тягостных ощущений в ногах.
Всю ночь мы не знаем, куда эти ноги деть, вот это уже — вторичный синдром беспокойных ног.
Как лечить синдром беспокойных ног в домашних условиях. Образ жизни
Для лечения синдрома беспокойных ног нужно:
- Первое — правильно спать. Ложитесь с подушкой между ног.
- Перед сном хорошо физически поработать, покрутить велосипед, подходить с пятки на носочек.
- Сделать контрастную ванну: чередуем горячие ванн с холодными, усиливаем кровообращение.
- Главное в такой ситуации: непрерывно снижать сахар, держать его на нормальном уровне, принимать препараты, для того чтобы уменьшить метаболические нарушения.
- Снизить вес, если имеется его избыток.
Подробнее смотрите в видео.
Лечение синдрома беспокойных ног — советы врача.
Рассказывает доктор медицинских наук Кадыков А.С.
У каждого пятого, страдающего бессонницей, причина нарушения сна – неприятные ощущения в нижних конечностях. Это и не боль, и не зуд, и не онемение, это — синдром беспокойных ног.
Чаще всего при обследовании такого человека никаких патологий не находят, суставы, сосуды – все в порядке. И в психическом плане человек здоров. Поэтому диагностируется СБН довольно редко, хоть и встречается часто. Кроме неприятных ощущений во время сна больным не на что жаловаться, поэтому и к врачам они не обращаются.
Заболевание обычно начинает появляться после 40-50 лет, с возрастом число больных увеличивается. Женщины болеют чаще мужчин на 50%. Однако порой встречается СБН и у детей.
Часто врачи затрудняются с определением диагноза, ошибочно связывая недуг с патологией вен, суставов, назначают неверное лечение. Поэтому больной должен подробно описать врачу симптомы и характер неприятных ощущений.
Как поставить диагноз СБН.
- Чтобы выявить точные причины СБН, надо пройти полное медицинское обследование у специалистов разного профиля. Для начала следует обратиться к неврологу, терапевту или сомнологу.
- Следует оценить функцию почек, щитовидной железы, наличие анемии, беременности или сахарного диабета.
-
Анализы, которые могут помочь диагностировать СБН:
• Общий анализ крови
• Анализ крови на креатинин, мочевину, общий белок
• Ферритин крови
• Уровень фолиевой кислота, витамина В12
• Сахар крови
• Гормоны щитовидной железы (ТТГ, Т4 свободный, АТ-ТПО)
• Анализ мочи: проба Реберга, альбумин
• Тест на беременность
Что делать, если проснулся ночью от СБН
Можно походить или подержать ноги под струей теплой воды, но тогда можно полностью прогнать сон. Лучше сесть на кровати и помассировать ноги.
Для лечения синдрома беспокойных ног применяют как домашние средства, так и медицинские препараты.
Лечение синдрома беспокойных ног медицинскими препаратами.
Какими таблетками и лекарствами можно вылечить синдром беспокойных ног? Чем успокоить ноющие и дергающиеся ноги?
- Рекомендуют лекарства, которыми лечат болезнь Паркинсона и эпилептические приступы (мирапекс, мадопар, наком, клоназепам). Если давать эти препараты перед сном в небольшой дозе, то больной спит спокойно до самого утра. Эти лекарства не лечат синдром, а лишь снимают симптомы, поэтому их надо принимать постоянно. Не стоит этого бояться, т.к. при болезни Паркинсона лекарства также принимаются пожизненно, и вреда от них нет. А пациенты с СБН принимают лекарство в минимальных дозах и всего 1 раз в день.
- Намного опасней принимать снотворное. К тому же, если принять препараты, снимающие симптомы СБН, то и снотворное не понадобится. Не рекомендуется принимать 2-3 препарата, т. к. человек не сможет понять: от чего ему стало лучше, а от чего хуже. А если больной все же принимает снотворное, то полезнее растительные средства, которые успокаивают нервную систему: настои валерьяны, пустырника, зверобоя или готовые препараты с травами, например, «ново-пассит».
- Чтобы крепче спать, перед сном надо сделать массаж. Лучше использовать массажеры, ручные или механические, игольчатые или роликовые. Каждый должен подобрать прибор индивидуально. Можно просто помассировать ступни и голени жирным кремом.
- Ноги при СБН больше любят тепло, при холоде болезнь усиливается.
Лечение синдрома беспокойных ног мирапексом.
Еще недавно СБН лечили транквилизаторами, а в тяжелых случаях – наркотическими препаратами, они облегчали симптомы, но побочных эффектов было больше, чем пользы. Сейчас появились стимуляторы допаминовых рецепторов в головном мозге, один из них – препарат мирапекс, он в минимальных дозах практически на 100% поможет вылечить это заболевание. При болезни Паркинсона этот препарат принимают по 3 таблетки в день. Мирапекс при синдром беспокойных ног принимают по 1/4-1/2 таблетки один раз в день перед сном. Результаты лечения становятся ощутимы почти в первую же ночь – больные начинают спать спокойно. Об эффективности лечения мираплексом говорят многочисленные отзывы.
Советы по лечению синдрома беспокойных ног мираплексом из газеты «Вестник ЗОЖ».
- У женщины более 30 лет болели ноги, и только из «ЗОЖ», из беседы доктором Бузуновым Р.В., она узнала, что эта болезнь называется синдром беспокойных ног. Стала принимать мирапекс по 1/4 таблетки, и уже в первую же ночь спала, как ребенок. Принимает это лекарство уже 2 недели, и, наконец, хоть к старости удалось избавиться от этих мук.
- Еще одна женщина прочитала эту статью и написала письмо в «ЗОЖ», что статья и мирапекс помогли ей избавиться от СБН после 40-летних страданий. В первый же вечер она купила и выпила 1/2 таблетки мираплекса, уснула и спала до утра. Ноги совершенно успокоились, словно и никогда не «ходили ходуном», спит теперь, как все нормальные люди.
- Женщина 88 лет, из них последние 15 лет болят ноги. Диагнозы ставили самые разные. Лечить ноги пытались самыми разными средствами: мази, ванночки, растирки, компрессы, аппликации. И только прочитав статью в «ЗОЖ» №22 2009 год, больная поняла, что у нее СБН – все симптомы полностью совпали.
Женщина сразу купила мираплекс и успокоительный чай. Принимала по 1/4 таблетки перед сном. Через неделю сон наладился. (Отзыв из газеты «Вестник ЗОЖ» 2010 год, №2, с. 17). - У женщины появлялись симптомы синдрома беспокойных ног всякий раз, когда она ложилась спать, на протяжении 33 лет, было ей 90 лет. После прочтения статьи ее дети сразу же купили ей препарат мираплекс, дали 1/2 таблетки. Ноги успокоились через час. А до этого лечили СБН всевозможными средствами, которые не помогали. Женщина по ночам сидела и ходила, днем дремала. А теперь всё налаживается. (Отзыв из газеты «Вестник ЗОЖ» 2010 год, №9, с. 27).
Лечение синдрома беспокойных ног народными средствами.
- При легких формах возможно лечение СБН несложными домашними средствами: интенсивными растираниями, ножными ваннами с холодной или горячей водой, упражнениями перед сном.
- Не принимайте снотворное, лучше выпейте перед сном валерьянку, пустырник, зверобой в виде спиртовой настойки или чая. (Советы из газеты «Вестник ЗОЖ» 2009, №22, с. 23).
- Лечение хреном.
Женщину долгое время беспокоили ноги по ночам. В газете как-то прочитала, какой препарат помогает от СБН. Пошла покупать в аптеку, но он оказался очень дорогой и имел много противопоказаний. Решила терпеть дальше.
Как-то женщина повредила коленный сустав, он стал очень болеть. Знакомые посоветовали привязать к суставу листья хрена. Но носить компресс постоянно было неудобно. Тогда женщина решила сделать настойку на основе хрена, настояла измельченные корни и листья хрена на самогонке 4 дня. И стала этой настойкой натирать ноги, от ступней до коленей. Вскоре она заметила, что ноги ее больше не беспокоят по ночам – ложиться спать и сразу засыпает, не обращая внимания на ноги. Женщина поняла, что изобрела собственное народное средство от синдрома беспокойных ног. Посоветовала это средство своим приятельницам, им тоже помогло. (Отзыв из газеты «Вестник ЗОЖ» 2011 год, №19 с. 33). - Избавиться от болезни помогли успокаивающие домашние настойки.
Женщина стала замечать, что ее ноги по вечерам начали дергаться и «танцевать». Узнала, что причиной синдрома беспокойных ног является сахарный диабет, варикозная болезнь или повышенная нервная возбудимость. Первых двух болезней у нее не было, поэтому решила укреплять нервы.
Купила в аптеке по 100 мл настоек боярышника, валерьяны, пустырника, пиона, 50 мл настойки эвкалипта, 25 мл настойки мяты. Все это перемешала и добавила 10 шт. гвоздики. Настаивала 1 неделю в темном месте.
Перед сном женщина обливала конечности то холодной, то горячей водой. Затем выпивала 20 гр смеси настоек, ложилась спать. Перед сном тянула ноги пятками вперед, носками к себе по 5 раз каждой ногой. Ногам это понравилось, они перестали дергаться. (Отзыв из газеты «Вестник ЗОЖ» 2012 год, №14 с. 33). - Лечение овечьей шерстью.
Женщина долгое время страдала синдромом беспокойных ног, много ночей не спала, пробовала разные народные средства: ходила по снегу, натирала спиртом, но ничего не помогало.
Стала носить на босу ногу носки из овечьей шерсти и валенки. Сначала шерсть «кусалась», но потом даже стало приятно. Через некоторое время стала замечать, что сон по ночам наладился. (Отзыв из газеты «Вестник ЗОЖ» 2012 год, №23 с. 33). - Иппликатор Кузнецова.
Женщина 83 года много лет пыталась лечить СБН. Врачи прописывали уколы, мази, но они не помогали. Вроде боль и не сильная, но уснуть невозможно. К тому же были еще и судороги.
Как-то женщина прочитала в ЗОЖ, что судороги помогает вылечить иппликатор Кузнецова. Стала перед сном вставать на него, на 15-20 минут каждой ногой. Полностью избавилась от судорог, а заодно и вылечила синдром беспокойных ног иппликатором Кузнецова. (Отзыв из газеты «Вестник ЗОЖ» 2012 год, №5 с. 9-10).
- Палочный массаж.
Японцы спасаются от СБН, делая ежедневный палочный массаж подошвы. Когда женщина прочитала об этом, решила воспользоваться этим домашним методом. Но каждый день массаж было делать лень. Когда болезнь не дает спать, женщина садится на кровать и делает по 100 ударов по каждой подошве деревянной палочкой. После чего вскоре засыпает. (Народный метод из газеты «Вестник ЗОЖ» 2010 год, №2 с. 31). - Скалка.
Перед сном, сидя у телевизора полезно катать ступнями скалку подольше. Потом смазать ступни яблочным уксусом – ноги ночью не будут дергаться. (Народное средство из газеты «Вестник ЗОЖ» 2008 год, №7, с. 32).
Лечение упражнениями.
Женщина несколько лет страдала от СБН. Недуг заставлял вставать с постели среди ночи и ходить до изнеможения. Боли так сильно беспокоили, что не могла долго сидеть, стоять, лежать, приходилось все время двигаться.
Кроме СБН, были сильные боли в коленях. Решила лечить колени по методике доктора Сергея Бубновского. Каждый день ходила на коленях, обернув их тряпками с толченым льдом, обливала ноги холодной водой после душа. Боли в коленях прошли, вены подтянулись, прошло и беспокойство ног, стала спать спокойно.
Проблема была в микроциркуляции крови по сосудам, и голень, и стопа плохо снабжались кровью. Получался застой крови, особенно в состоянии покоя. Приходилось постоянно двигать ногами, чтоб восстановилась циркуляция. С помощью упражнений женщине удалось восстановить циркуляцию крови, и болезнь прошла. (Отзыв из газеты «Вестник ЗОЖ» 2013 год, №9 с. 30).
Чтобы ночью ноги не беспокоили, вечером показаны умеренные нагрузки, прогулки. Лучше отказаться от крепкого чая, кофе, на ночь не наедаться. Если заболевание сопровождается железодефицитной анемией, нужно увеличит в рационе долю продуктов, богатых железом: говядина, чечевица, греча, горох, гранаты, фисташки. (Советы из газеты «Вестник ЗОЖ» 2012 год, №21 с. 6-7).
Как и чем лечить межреберную невралгию в домашних условиях
Содержание:
В этой статье мы рассмотрим симптомы межреберной невралгии, лечение этой болезни в домашних условиях по рецептам газеты «Вестник ЗОЖ» и медикаментозные препараты, рекомендуемые врачами.
Советы врача-невролога 1 категории О. В. Антоновской, врача-невролога 1 категории М.Б. Лукиной.
Смотрите так же: Гепатит у ребенка 4 года
Что такое межреберная невралгия?
Невралгия переводится с греческого, как нерв и боль, то есть невралгия — это боль, идущая по ходу нерва. Так как нервы есть во всех частях человеческого тела, это заболевание может появиться в любом месте: на лице, затылке, пояснице, а так же между ребер, слева и справа.
Межреберные нервы являются продолжением грудных нервных корешков, они как бы опоясывают грудную клетку. Поэтому и боли при межреберной невралгии являются опоясывающими.
Межрёберная невралгия — это болезнь, вызванная сдавливанием или раздражением нервных корешков межреберных нервов.
Симптомы межреберной невралгии.
Симптомы невралгии справа и слева одинаковы, за исключением тех случаев, когда симптомы невралгии путают с заболеваниями сердца.
Основной симптом межреберной невралгии — это боль в области ребер, справа или слева, или с обеих сторон одновременно. Боль бывает односторонней и двухсторонней, левосторонней и правосторонней, острой, резкой, пронизывающей или ноющей. Боль может сопровождаться жжением, покалывание, онемением кожи.
Важный симптом того, что у вас межреберная невралгия — это характер боли. Боль при этом заболевании напрямую связана с дыхательными движениями – при глубоком дыхании боль усиливается, а так же усиливается при кашле и чихании, поворотах и любых движениях тела, так как в мышцах грудной клетки образуется защитный спазм.
Иногда возникают дополнительные симптомы: онемение участков тела, мышечные спазмы, судороги, повышенное потоотделение, повышенная возбудимость, слезливость, ощущением «мурашек», нарушения сна и т.п.
Межреберная невралгия женщин часто обнаруживается в климактерический и постклимактерический период на фоне гормональных изменений.
Симптомы невралгии можно спутать с симптомами других болезней: инфаркта, почечных колик, холецистита, стенокардии, плеврита. Иногда эти болезни протекают одновременно. Особенно часто межреберную невралгию слева путают с сердечными заболеваниями. Поэтому, если есть боли с левой стороны, обязательно контролируйте пульс, давление и сделайте электрокардиограмму.
Как отличить симптомы межреберной невралгии слева от симптомов заболеваний сердца?
Надо помнить, что боли в сердце проходят в течение 5-10 минут, особенно на фоне приема нитроглицерина. При межреберной невралгии слева боль продолжается длительное время и при приеме нитроглицерина не проходит, усиливается при кашле, глубоком дыхании, перемене положения тела, любых движениях.
Внимание: перепутав симптомы межреберной невралгии с симптомами заболевания сердца, человек может принять нитросорбид или другой подобный препарат. Это довольно опасно, так как нитросорбид резко понизит давление.
Основные симптомы, показывающие, что у вас невралгия, а не кардиология:
- Боль при сердечных заболеваниях находится там, где находится сердце — за грудиной, по центру. Недаром стенокардию всё время называли грудной жабой, как будто вот на грудь посадили громадную жабу. По характеру они более тупые. При межреберной невралгии боль носит острый кинжальный характер, как будто вилку воткнули между ребрами.
- Боль при межреберной невралгии зависит от положения тела. Всегда можно найти какое-то положение, при котором боль меньше или больше.
- Боли при межреберной невралгии всегда зависит от глубины вдоха. Она усиливается на вдохе.
- Тест с холодной водой: сердечные боли ослабевают, если сделать 3 глубоких полновесных глотка холодной воды.
- Тест при помощи нитроглицерина. Нитроглицерин при межреберной невралгии на боль никакого влияния не окажет.
Подробно разница симптомов этих заболеваний разбирается в видео «Сердце или межреберная невралгия»
Почему возникает межреберная невралгия?
Основная причина невралгии — сжатие и раздражение межреберных нервов вследствие воспалительно-дегенеративных изменений в позвоночнике.
Причины межреберной невралгии.
Наиболее частые причины, приводящие к этому заболеванию:
- Травмы спины, грудной клетки
- Сколиоз позвоночника
- Грыжа межпозвоночных дисков
- Инфекционные заболевания, особенно герпес – вирус герпеса часто «садится» на нервные стволы и нервные окончания.
- Болезни внутренних органов, нервной и эндокринной систем: гастрит, язва, сахарный диабет.
- Причиной межреберной невралгии в пожилом возрасте очень часто становится мышечный спазм, который может возникнуть от неосторожного движения.
Лечение межреберной невралгии.
Какой врач лечит межреберную невралгию?
При обнаружении у себя симптомов этой болезни можно обратиться к терапевту либо неврологу. Врач обычно дает направление на ЭКГ и рентген грудной клетки. После исключения сердечно-сосудистых заболеваний лечение проводится у невролога.
Какие исследования может назначить врач?
Рентгенография поможет определить проблемы, связанные с позвоночником и костями.
Компьютерная томография исследует, как костные структуры, так и мягкие ткани.
Миелография – основной метод диагностирования нервных корешков и спинного мозга, входящих в спинномозговой канал.
При этом методе контрастное вещество вводится в спинномозговой канал.
Контрастная дискография – исследование дисков позвоночника, основана на введении контрастного вещества в межпозвонковый диск.
Магнитно-резонансная томография (МРТ) позволяет получить изображения органов и тканей, выявить патологические изменения мягкотканых структур: нервных тканей, мышц, связок, изменения, возникающие в межпозвоночных дисках, грыжу диска и т.п.
Электроспондилография выявляет патологии позвоночника.
При диагностике выявляются проблемы, которые привели к невралгии.
В дальнейшем лечение межреберной невралгии идет по двум направлениям:
1. Лечение болезни, которая спровоцировала появление невралгии. Например, если причина заключалась в ущемление корешков спинномозговых нервов, то справиться с невралгией может только лечение первичного заболевания – остеохондроза, грыжи и т.п.
2. Основное лечение при межреберной невралгии направлено на устранение болевого синдрома, устранение защемления или воспаления нерва.
В первой части разберем, как лечить межреберную невралгию лекарственными препаратами, которые рекомендуют медики.
Первая задача при лечении невралгии — убрать боль. В этом помогут обезболивающие средства.
Боль при межреберной невралгии терпеть не надо. Чтобы ее снять, принимают всем известные обезболивающие препараты: баралгин, седалгин, дексалгин – по 1 таблетке 3 раза в день, 3-5 дней. В особо тяжелых случаях проводятся блокады с обезболивающими анестетиками (новокаин, лидокаин).
Обычно врач назначает противовоспалительные препараты.
Медикаментозное лечение межреберной невралгии включает в себя прием нестероидных противовоспалительных препаратов: волтарен, диклофенак, мовалис и т. д. Эти препараты плохо влияют на желудок. Поэтому их принимают через 15 минут после еды по 1-2 таблетки 2 раза в день, курсом 1-2 недели.
Препараты для снятия спазма.
Часто при невралгии спазмируется межреберная мышца. Чтобы снять спазм назначают мидокалм, баклофен, баклосан – по 1 таблетке 2-3 раза в день.
Врачи рекомендуют использовать пластырь.
В лечении межреберной невралгии часто применяют специальные пластыри, которые снимают боль, уменьшают отек, воспаление. Такой пластырь работает 12 часов. 12 часов пластырь носят, 12 часов дают коже отдохнуть.
Какими мазями и гелями лечить невралгию.
Для лечения межреберной невралгии в домашних условиях наружно часто используются мази и гели: фастум, быструмгель, долобене, дип релиф. Они глубоко проникают в ткани и способны лечить это заболевание очень быстро. А если эти мази соединить с мазями, которые улучшат кровоснабжение в сосудах (капилар), эффект от лечения будет еще выше.
Мази с диклофенаком, мелоксикамом и ибупрофеном улучшают кровообращение и снимают воспаление, тем самым уменьшая боль.
Лечение витаминами.
Чтобы улучшить биохимический процесс в нервных тканях при межреберной невралгии, применяют витамины группы В.
Лечение межреберной невралгии в период обострения.
Острый период заболевания длится 3-5 дней, очень полезны в этот период сухое тепло и постельный режим. Приступ боли поможет снять пуховой платок, мешочек с нагретым песком, а вот баня, горячая ванна противопоказаны – они увеличивают местный отек.
Массаж при невралгии
Когда острая боль пройдет, можно продолжить лечение с помощью массажа, упражнений, физиотерапии.
Для лечения межреберной невралгии успешно применяют валидол и меновазин.
Отзыв из газеты «Вестник ЗОЖ» 2012 год, №19, с.33.
Женщина долгое время путала симптомы невралгии с другим заболеванием, она лечила боли в сердце различными таблетками, пока ей не поставили точный диагноз. Посоветовали втирать в больное место жидкий валидол – боль отступает быстро. Так же хорошо помогает втирание меновазина.
Снять отек и боль помогает йод.
Следует нанести на болезненную область рисунок из йодной сетки.
Лечение межреберной невралгии в домашних условиях.
Как лечить межреберную невралгию в домашних условиях? При первых симптомах невралгии рекомендуется перейти на щадящий режим и ограничить подвижность позвоночника (грудной клетки), в остром случае — с ношением корсета.
Народные средства для лечения межреберной невралгии широко используются в медицине. Врач-невролог 1 категории М.Б. Лукина рекомендует наиболее действенные лекарственные растения и травы.
- Ромашка. 4 ст. л. цветков ромашки залить 1 стаканом кипятка, кипятить 10 минут, пить по 1/3 стакана 3 раза в день после еды, пока симптомы не исчезнут и боли не утихнут.
- Мелисса. Смешайте в равных частях сушеную кожуру апельсина и листья мелиссы. 1 ст. л. этой смеси залейте стаканом кипятка, настаивайте 30 минут, процедите. Добавьте 1 ч. л. настойки валерьяны и 1 ч. л. меда. Пейте по 1 стакану 2-3 раза в день. Курс лечения невралгии – 1 месяц.
- Мята. 1 ст. л. листьев мяты перечной залейте 200 мл кипятка, процедите через 30 минут. Пить по полстакана настоя утром и вечером
- Бессмертник. 2 ст. л. бессмертника залить 500 мл кипятка, настоять, выпить настой в течение дня.
- Жгучие втирания. Для снятия боли при невралгии по ходу расположения воспаленных нервов втирают сок черной редьки или сок хрена.
- Герань. Сорвать листок комнатной герани, помять, втирать выступивший сок в кожу над больным нервом. Размятые листья положить на ткань и прибинтовать к больному участку, утеплить. Такие втирания делать каждые 30-40 минут в течение трех часов.
-
Шалфейные ванны.
Рецепт из газеты «Вестник ЗОЖ» 2011 год, №13 с. 6-7.
4 ст. л. шалфея залить 500 мл кипятка, настоять и вылить в ванну с теплой водой, добавить 4 ст. л. морской соли. Принимайте ванну ежедневно 15-20 минут после острого периода болезни. Курс лечения невралгии – 10 дней.
Народные средства для лечения межреберной невралгии.
Листья хрена, лопуха, герани применяют для избавления от боли.
Эти растения обладают довольно сильным обезболивающим действием, снимают симптомы. Листья надо помять, чтоб выступил сок, положить на льняную ткань и прибинтовать к пораженному участку, утеплить. Листья меняют через каждые 3-4 часа.
Как снять острую боль.
Снять острую боль при межреберной невралгии поможет смесь йода и глицерина в равных долях. Смесь втирают в грудную клетку перед сном. После втирания смеси надо хорошо утеплиться.
Совсем несложно приготовить домашнюю мазь от невроза.
Очень эффективно снимает боль мазь из тополиных или осиновых почек. Почки надо высушить и размолоть в порошок, который надо смешать с вазелином или сливочным маслом в пропорции 1:4. Втирать в болезненные участки два раза в день.
Настой из тополиных или осиновых почек — эффективный народный метод.
Настой применяется внутрь, как противовоспалительное и обезболивающее средство. 1 ст. л. Почек заливают 1 стаканом кипятка, держат 15 минут на слабом огне и настаивают 2 часа. Принимают по 10 мл 2-3 раза в день за 15 минут до еды.
Простой домашний способ — лечебные ванны.
После острого периода невралгии межреберной в домашних условиях принимают лечебные ванны с настоем шалфея и морской солью. Настой готовят так: 8 ст. л. Шалфея заливают 500 мл горячей воды, кипят 10 мину, настаивают 1 час, выливают в ванну. Этого количества отвара хватает на ванну, + 5 ст. л. морской соли.
Как быстро снять боль при межреберной невралгии.
Народные средства и рецепты взяты из газеты «Вестник ЗОЖ».
Лечение межреберной невралгии целебным теплом.
Отзыв из газеты «Вестник ЗОЖ» 2012 год, №10 с. 32.
Женщину много лет беспокоит межреберная невралгия и хронический бронхит. С этими заболеваниями она научилась справляться с помощью сухого тепла.
Когда она еще была маленькой и жила в деревне, все простудные заболевания лечили сухим теплом – на горячих кирпичах всегда стояло ведро с зерном – овсом, ячменем. Прогретые зерна и есть лучшее лекарство.
Сейчас у нее нет печки, поэтому зерна она греет в тазу на газовой плите, насыпает в таз полведра зерна и, помешивая, нагревает. Горячее зерно высыпает в 3 мешочка, сразу ложится в постель. Один мешок – под лопатки, другой на грудь, третий – к ступням. Всю ночь лежит на «золотом песке», а утром боли проходят, встает здоровой и бодрой.
В этих же целях можно использовать изделия из пуха или собачьей шерсти — повязать пуховый платок поверх спины и ходить в нем.
Еще один вариант для прогреваний — насыпать горячую соль в плотный мешочек.
Как вылечить межреберную невралгию кирпичом в домашних условиях.
Еще одна больная для лечения невралгии в домашних условиях использует горячий кирпич – нагревает его в духовке газовой плиты, заворачивает кирпич в ткань и ложиться на этот кирпич больным местом.
Народный метод взят из газеты «Вестник ЗОЖ» 2007 год, №10 с. 31.
Как лечить межрёберную невралгию с помощью яйца.
Снять боль помогает простой рецепт: сварите вкрутую яйцо, очистите, разрежьте пополам и горячим приложите к больному месту. Чтоб не было ожога, оберните яйцо тканью. Держите, пока не остынет. Желательно делать процедуру на ночь. Народный способ из газеты «Вестник ЗОЖ» 2011 год, №2, стр. 31.
Народное лечение межреберной невралгии горячей водой.
Женщина долгое время страдала от сильной невралгии, приступ длился по 40-50 минут, вызывала «скорую», врач выписывал болеутоляющее и грелку. Однажды, при очередном приступе, больной дали горячей воды, т.к. холодной кипяченой не оказалось. Пока искали анальгин, женщина выпила 2-3 глотка горячей воды и острая боль тут же прошла без всяких обезболивающих и грелок. После этого случая приступы в течение года были еще примерно 10 раз, и каждый раз больная пила горячую воду – всегда помогало. Затем приступы полностью прекратились. Отзыв из газеты «Вестник ЗОЖ» 2010 год, №22, с.41.
Как вылечить межреберную невралгию индийским луком.
Женщина в молодости сломала ребро, через 40 лет на месте перелома развилась невралгия. Никакие народные средства не помогали ее вылечить. Вылечить невралгию помогло такое средство: на рынке купила 2 луковки индийского лука, посадила на подоконник, выросли крепкие растения. Когда приходил приступ боли, отрезала кусочек листа и натирала им проблемное место. К утру забывала о боли, и боль не возвращалась несколько месяцев. Отзыв из газеты «Вестник ЗОЖ» 2007 год, №23, с. 33.
Медовый массаж от невралгии.
Рецепт из газеты «Вестник ЗОЖ» 2006 год, №3, стр. 8.
Надо взять мед с живицей. Такой мед продают в аптеках или лотках, которые торгуют пчелопродуктами. Сделать этим медом хороший медовый массаж, пока кожа не покраснеет. Не смывать, прикрепить целлофан, утеплить и лечь в постель. Утром о болезни не вспомните.
Можно использовать аптечные средства на основе пчелиного яда.
Растирка от невралгии из йода и сока лимона.
При «прострелах» в пояснице быстро помогает такая растирка: 2 пузырька йода смешать в таким же количеством сока лимона. По мере необходимости втирать в позвоночник или в область ребер. Боли быстро уходят.
Рецепт из газеты «Вестник ЗОЖ» 2005 год, №24, стр. 26.
Боль в икрах ног — основные причины и лечение
Причины боли в икрах ног. Трудности диагностики
Причины, наиболее часто вызывающие боли в икрах ног, весьма разнообразны:
1. Болезни венозных сосудов:
- острый тромбоз вен;
- посттромботический синдром;
- варикозное расширение вен.
2. Патология артериальных сосудов:
- атеросклероз;
- облитерирующий эндартериит.
3. Поражение нервных стволов, иннервирующих нижние конечности.
4. Заболевания икроножных мышц:
- острые миозиты;
- хронические миозиты (профессиональные, паразитарные, а также хронические миозиты, вызванные другими причинами).
5. Болезни окружающих тканей:
- артриты голеностопного и коленного суставов;
- остеомиелит большеберцовой или/и малоберцовой кости;
- воспаление кожи или/и подкожной клетчатки голени;
- надрыв или разрыв ахиллова сухожилия.
6. Патология позвоночника:
- остеохондроз;
- травмы позвоночного столба;
- хронические заболевания позвоночника;
- опухоли, туберкулез позвоночного столба и др.
7. Сахарный диабет.
Таким образом, боль в икрах ног – один из самых распространенных симптомов. Иногда она вызвана невинными причинами, например, переутомлением мышц после непривычной физической нагрузки. Но нередко данный симптом свидетельствует о тяжелой патологии, такой как атеросклероз, сахарный диабет, опухоль позвоночника.
В одних случаях боль в икрах ног не требует немедленного врачебного вмешательства (варикозное расширение вен), а в других – несвоевременное обращение за специализированной помощью может привести к преждевременной смерти (острый тромбоз вен голени).
Основные правила дифференциальной диагностики боли в икрах ног желательно знать не только врачам-специалистам, но и всем пациентам, чтобы иметь общее представление о том, как срочно, и к каким специалистам следует обратиться за помощью.
Боль в икрах ног при патологии вен
Боль в икрах ног наиболее часто возникает при заболеваниях венозных сосудов, таких как:
1. Тромбоз глубоких вен голени, посттромботическая болезнь.
2. Варикозное расширение поверхностных вен.
При остром нарушении кровотока в венах голени развивается отек конечности, нервные окончания сдавливаются, что приводит к возникновению болевого синдрома. При хроническом нарушении кровообращения механизм возникновения болевого синдрома более сложен, поскольку возникают хронические нарушения питания тканей в пораженной области, накапливаются токсические вещества, нередко присоединяется воспалительный процесс.
При подозрении на заболевания сосудов венозного русла обращаются к хирургу. На ранних стадиях, как правило, назначают консервативное лечение.
Боль в икрах ног при тромбозе глубоких вен голени
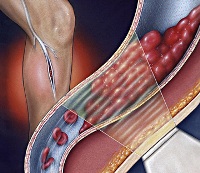 Такой симптом, как боль в икрах, имеет большую ценность в случае острого тромбоза вен голени – патологии, требующей немедленного медицинского вмешательства.
Такой симптом, как боль в икрах, имеет большую ценность в случае острого тромбоза вен голени – патологии, требующей немедленного медицинского вмешательства.
Дело в том, что тромбы, образовавшиеся в глубоких венах голени, могут отрываться, и с током крови попадать в сердце, а оттуда – в артериальные сосуды легочного круга кровообращения. Достаточно крупные фрагменты тромба способны закупоривать артерии и артериолы, вызывая тяжелое осложнение – тромбоэмболию легочной артерии, во многих случаях приводящую к гибели больного. Таким образом, тромбоз глубоких вен голени является потенциально опасным для жизни состоянием.
Поэтому при малейшем подозрении, что боль в икрах вызвана образованием тромбов в глубоких венах голени, следует обратиться к врачу и пройти дополнительное обследование. Показан строгий постельный режим, поскольку малейшая физическая нагрузка способна вызвать отрыв фрагментов тромба. Особенно опасны первые дни возникновения патологии, когда тромботические массы еще не организовались.
Дополнительными симптомами тромбоза глубоких вен голени являются:
- стойкий отек голени, сопровождающийся постоянным чувством тяжести в ногах;
- кожа на пораженной конечности кажется глянцевой, четко проступает рисунок поверхностных вен;
- боль в пораженной икре распространяется по внутренней поверхности голени вниз к стопе, и вверх к бедру;
- тыльное сгибание стопы вызывает или усиливает боль.
Смотрите так же: Ситуация с гепатитом в мире
В некоторых случаях в диагностике могут помочь данные анамнеза – часто тромбоз глубоких вен голени возникает после длительной вынужденной иммобилизации, наступившей в результате травм, тяжелых заболеваний или хирургических вмешательств. Возникновению патологии способствуют онкологические заболевания (особенно раклегких, желудка и поджелудочной железы), длительный прием оральных контрацептивов. Нередко тромбоз глубоких вен голени возникает в послеродовой период.
Пусковыми механизмами развития тромбоза внутренних вен голени чаще всего становятся бактериальная инфекция, травма голени, физическое или нервное перенапряжение.
При подтверждении диагноза пациента помещают в хирургический стационар, назначают строгий постельный режим с приподнятым положением голени и вводят препараты, способствующие рассасыванию тромба.
Приблизительно в 90% случаев исхода острого тромбоза глубоких вен голени развивается хроническая патология – посттромботическая болезнь.
В результате вторичных изменений в стенках вен наблюдается повышенная склонность к повторному тромбообразованию. Хроническое нарушение местного кровообращение приводит к быстрой утомляемости, отекам пораженной конечности – сначала нестойким, а затем устойчивым, с развитием болезненных уплотнений в подкожно-жировой клетчатке, и гиперпигментацией внутренней поверхности голени. На поздней стадии развития заболевания возникают трофические язвы, плохо поддающиеся лечению. В таких случаях рекомендована хирургическая коррекция, восстанавливающая кровоток в пораженной голени.
Ноющая боль в икрах ног при варикозном расширении поверхностных вен
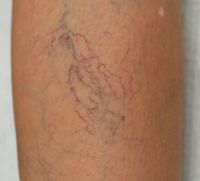 Другим распространенным заболеванием, вызывающим боль в ногах (в основном в икрах), является варикозное расширение вен. Диагностика в данном случае не вызывает особых затруднений, поскольку пораженные поверхностные вены можно заметить визуально.
Другим распространенным заболеванием, вызывающим боль в ногах (в основном в икрах), является варикозное расширение вен. Диагностика в данном случае не вызывает особых затруднений, поскольку пораженные поверхностные вены можно заметить визуально.
Варикозное расширение вен относится к категории болезней с наследственной предрасположенностью. Развивается данная патология, как правило, после 20 лет, и чаще встречается у женщин.
На ранних стадиях пациентов беспокоит исключительно косметический дефект, а в стадии декомпенсации болезнь проявляется тяжестью в ногах, быстрой утомляемостью, упорной распирающей болью в икрах ног и ночными судорогами. В дальнейшем, вследствие хронического нарушения кровообращения, развивается дерматит внутренней поверхности голени в нижней и средней трети, образуются плохо заживающие трофические язвы.
Боль в икрах ног при патологии артериальных сосудов
Боль в икрах ног при патологии артерий и артериол — острая, сильная, иногда невыносимая. Болевой синдром связан с острой или хронической ишемией (недостатком поступления крови). Ткани при поражении приводящих сосудов страдают от дефицита питательных веществ и кислорода — в результате развиваются деструктивные процессы, вплоть до гангрены.
При подозрении на артериальную недостаточность обращаются к врачам хирургического профиля, лучше всего к специалистам по сосудистой хирургии.
Боль в икрах ног при острой окклюзии (непроходимости) артерий нижних конечностей
Острая окклюзия артерий нижних конечностей характеризуется внезапным прекращением кровотока в пораженном сосуде. Причинами острой окклюзии артерии нижних конечностей чаще всего бывает ее тромбоз.
Образование тромба может быть вызвано:
1. Повреждением артериальной стенки вследствие хронического заболевания (атеросклероз, облитерирующий эндартериит) или травмы сосуда (механическая, электротравма, обморожение, повреждение сосуда при медицинских манипуляциях).
2. Изменения состава крови при лейкозах, тяжелых хронических заболеваниях, вследствие введения медицинских препаратов.
3. Нарушением кровообращения при спазме сосуда, шоковых реакциях, после операций на артериальных стволах.
Реже встречаются эмболии артерий нижних конечностей – закупорка сосуда фрагментом тромба, атеросклеротической бляшки, опухолевой ткани при онкологических заболеваниях и т.п.
Боль в икрах ног при окклюзии артериальных сосудов — острая, жгучая, сопровождается выраженным отеком конечности, ее похолоданием. В дальнейшем, вследствие кислородного голодания тканей, развиваются расстройства чувствительности и паралич пораженной конечности. Затем возникает мышечная контрактура (отсутствие пассивных движений) и начинается гангрена. Таким образом, вне зависимости от причины возникновения, окклюзия артериальных сосудов нижней конечности относится к острым патологиям, требующим немедленной медицинской помощи (реканализация пораженного сосуда, или ампутация).
Боль в икрах ног при хронической артериальной недостаточности нижних конечностей
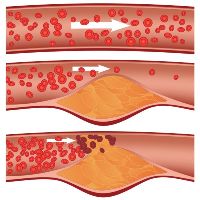 Наиболее частыми причинами хронической артериальной недостаточности нижних конечностей являются атеросклероз и облитерирующий эндартериит. Чтобы определить причину болей в икрах в таких случаях, необходимо знать данные анамнеза.
Наиболее частыми причинами хронической артериальной недостаточности нижних конечностей являются атеросклероз и облитерирующий эндартериит. Чтобы определить причину болей в икрах в таких случаях, необходимо знать данные анамнеза.
Атеросклероз – хроническое системное поражение артериальных сосудов, развивающееся, как правило, после 40 лет у лиц с наследственной предрасположенностью к нарушениям липидного обмена (близкие родственники страдали от инфарктов, инсультов, перемежающейся хромоты). Чаще болеют мужчины в возрасте 50-60 лет. Способствуют развитию атеросклероза такие заболевания, как гипертония и сахарный диабет. Часто у больных с хронической артериальной недостаточностью нижних конечностей, вызванной атеросклерозом, встречаются и другие проявления этого заболевания (ишемическая болезнь сердца, нарушения мозгового кровообращения).
Облитерирующий эндартериит – заболевание невыясненной этиологии. Предполагается, что большую роль в его возникновении играет наследственная предрасположенность, профессиональные вредности (частое переохлаждение конечностей), курение и вирусные заболевания. Чаще болеют женщины. Развивается патология в молодом возрасте (до 40 лет).
Кроме того, при атеросклерозе поражаются, как правило, крупные сосуды, а при облитерирующем эндартериите – артериолы.
Поэтому при атеросклерозе у большинства больных пульс в подколенной ямке не прощупывается, а у каждого пятого пациента возникают трудности при определении пульса на бедренной артерии.
Вследствие поражения мелких артериальных сосудов, где быстрее наступает полное закрытие просвета, для облитерирующего эндартериита более характерно раннее появление ночных болей в икрах.
Боль в икрах ног при атеросклеротическом поражении сосудов нижних конечностей и облитерирующем эндартериите бывает двух типов: болевые приступы при острой ишемии (перемежающаяся хромота) и постоянные боли вследствие проявления хронической недостаточности кровообращения. В обоих случаях мучительная боль часто сопровождается судорогами.
Перемежающаяся хромота характеризуется появлением сильной, иногда нестерпимой боли при ходьбе. Характерная особенность болевого синдрома – боль заставляет пациента замирать на месте, и проходит через 2-3 минуты пребывания в покое. По величине физической нагрузки, способной вызвать приступ, судят о степени поражения сосудов. В тяжелых случаях приступ вызывают 50 метров спокойной ходьбы по ровной поверхности. При атеросклеротическом поражении артерий конечностей длительное время боль в икрах ног в покое отсутствует, что свидетельствует о достаточной компенсации кровообращения.
Боли в покое возникают при выраженной декомпенсации кровообращения, и беспокоят чаще ночью (пациенты жалуются, что не могут уснуть). Характерный признак – боль стихает при опускании конечности с постели (в таком положении улучшается кровоток).
Как правило, возникновение ночных болей и болей в покое сопровождается проявлением других признаков хронической артериальной недостаточности на пораженной конечности:
- выпадение волос;
- дегенеративные изменения ногтевых пластинок;
- атрофия мышечной ткани;
- побледнение конечности при поднятии вверх, и появление застойной гиперемии при опускании;
- некробиотические проявления, от образования плохо заживающих язв до гангрены.
Боль в икрах ног при поражении мышц
 Боль в икрах ног также встречается при непосредственном поражении мышц – миозитах. Боли в таких случаях имеют ноющий или тянущий характер, многократно усиливаются при движениях, что нередко приводит к фактическому обездвиживанию пораженной конечности. Для миозитов характерна болезненность пораженной мышцы при пальпации, а при хроническом течении – образование в мышечной ткани воспалительных узелков и тяжей.
Боль в икрах ног также встречается при непосредственном поражении мышц – миозитах. Боли в таких случаях имеют ноющий или тянущий характер, многократно усиливаются при движениях, что нередко приводит к фактическому обездвиживанию пораженной конечности. Для миозитов характерна болезненность пораженной мышцы при пальпации, а при хроническом течении – образование в мышечной ткани воспалительных узелков и тяжей.
Наиболее часто миозит икроножных мышц возникает в результате травмы или сильного перенапряжения. Другие распространенные причины острого воспаления мышц – инфекционные, преимущественно вирусные заболевания и переохлаждение. Диагностика в таких случаях не вызывает затруднений, поскольку данные анамнеза однозначно указывают на причину. Болевой синдром в таких случаях — достаточно интенсивный, и приводит к временной нетрудоспособности.
Хронический миозит нередко возникает как следствие его острой формы. Отдельно следует выделить профессиональные миозиты, связанные с хронической повышенной нагрузкой на икроножные мышцы. Особенно опасно в этом отношении постоянное статистическое напряжение мышц, вызванное неудобной позой ноги (водители, стоматологи).
При миозитах болевой синдром может носить различный характер – боли могут быть постоянными или эпизодическими, ноющими или стреляющими, тупыми или мучительно острыми. Как правило, боль возникает в так называемых пусковых триггерных точках, и усиливается при их раздражении. Провоцируют болевой синдром переохлаждение, резкие движения, пальпация триггерных зон. Снимает или ослабляет боль покой, горячий компресс на триггерную зону.
Боль в икрах ног возникает также при трихинеллезе – паразитарном поражении мышц. Чаще всего трихинеллы попадают в организм при употреблении зараженного свиного мяса, не подвергнутого достаточной кулинарной обработке.
Первые симптомы в виде нарушений деятельности желудочно-кишечного тракта (тошнота, рвота, диарея) появляются уже через несколько дней после заражения. Затем присоединяется лихорадка и миалгии. Характерно поражение нескольких групп мышц (особенно часто поражаются глазодвигательные, челюстные, межреберные и мышцы конечностей).
При групповых вспышках заболевания диагностика трихинеллеза не вызывает затруднений. Но нередко встречаются и единичные случаи заражения, когда первый приступ заболевания воспринимается как обычное пищевое отравление. Тогда через некоторое время болезнь возвращается новым, как правило, более слабым приступом болей в мышцах. Помощь в диагностике могут оказать такие признаки? как поражение характерных для трихинеллеза групп мышц и наличие лихорадки.
При подозрении на воспалительный процесс в мышцах обращаются к невропатологу. Если есть основания заподозрить, что причиной боли в икрах ног является трихинеллез, то лечащим врачом следует выбрать инфекциониста.
Боль в икрах ног при невритах и полиневритах
 Нередко причиной боли в икрах ног становятся невриты и полиневриты. Болевой синдром неврогенного происхождения характеризуется приступами сильных тянущих или рвущих болей по ходу пораженного нерва.
Нередко причиной боли в икрах ног становятся невриты и полиневриты. Болевой синдром неврогенного происхождения характеризуется приступами сильных тянущих или рвущих болей по ходу пораженного нерва.
Так, зажатие седалищного нерва при спазматических сокращениях грушевидной мышцы (нередкое осложнение остеохондроза позвоночника) приводит к развитию синдрома грушевидной мышцы. Данная патология характеризуется жгучими болями и парестезиями на переднебоковой поверхности голени. В дальнейшем может развиться слабость икроножных мышц и нарушение чувствительности.
Более часто боль в икрах ног встречается при сочетанном поражении нескольких нервов – полиневритах. Кроме болевого синдрома для полиневритов характерно снижение чувствительности, парестезии, а также двигательные и трофические нарушения в иннервируемой области. В тяжелых случаях полиневриты могут приводить к нарастающей слабости и дистрофии иннервируемых мышц, вялым параличам, появлению грубых дистрофических изменений, вызванных нарушением трофики тканей (дерматиты, незаживающие язвы и др.)
Полиневриты, приводящие к болевому синдрому в икрах ног, могут иметь разное происхождение:
1. Сахарный диабет.
2. Хроническая алкогольная интоксикация.
3. Инфекционные заболевания:
- дифтерия;
- дизентерия;
- тиф;
- малярия;
- лептоспирозы;
- вирусный мононуклеоз;
- вирусные гепатиты.
4. Дистрофические изменения, связанные с недостатком питания тканей (онкологическая патология, цирроз печени, алиментарное голодание, состояние после удаления желудка).
Сахарный диабет и алкоголизм являются наиболее распространенными причинами полиневритов, вызывающих боль в икрах ног. Данные заболевания имеют специфичный признак – появление резкой боли при надавливании на икру.
Основной лечащий врач при полиневритах – невропатолог. При сахарном диабете необходима консультация эндокринолога, при алкогольных полиневритах – психиатра. Если полиневрит возник в результате инфекционного заболевания, то консультантом будет инфекционист, а в случае онкологической патологии – онколог. При состоянии после удаления желудка необходима консультация хирурга.
Ноющая боль в икрах ног при поражении окружающих тканей
Боль в икрах ног при поражении окружающих тканей имеет сложный механизм развития. Это, прежде всего, отраженная боль, возникающая в соседней области и отдающая в икру. Однако определенное значение в возникновении боли имеют нарушения кровообращения, вызванные патологическим процессом в смежных тканях. Кроме того, нередко имеет место развитие реактивного воспаления в прилегающих к пораженной ткани областях.
Наиболее часто причинами боли в икрах ног становятся такие заболевания соседних тканей, как:
- остеомиелит большеберцовой или/и малоберцовой кости;
- патология коленного сустава или/и голеностопного сустава;
- надрыв или разрыв ахиллова сухожилия;
- воспалительные поражения кожи или/и подкожной клетчатки голени.
Диагностика патологий окружающих тканей, вызывающих боль в икрах ног, как правило, не вызывает затруднений, поскольку имеет место болевой синдром и соответствующие видимые патологические изменения в пораженных тканях.
При остеомиелите, воспалительных заболеваниях кожи и/или подкожной клетчатки, разрыве ахиллова сухожилия, лечащий врач – хирург. Артриты конечностей лечит терапевт.
Отраженная боль в икрах ног при патологии позвоночника
 Боль в икрах ног при патологии позвоночника носит отраженный характер. Она вызвана зажатием нервов на выходе из спинномозгового канала (так называемый корешковый синдром).
Боль в икрах ног при патологии позвоночника носит отраженный характер. Она вызвана зажатием нервов на выходе из спинномозгового канала (так называемый корешковый синдром).
Довольно часто болевой синдром непосредственно в районе поражения позвоночного столба отсутствует, или выражен незначительно, а боли в конечностях являются ведущим симптомом. Однако диагностику сильно облегчает тот факт, что боль непосредственно в икрах ног редко бывает изолированной, и можно определить ее характерное распространение по ходу седалищного нерва (боковая и задняя поверхность бедра, латеральная поверхность голени, иногда тыльная поверхность стопы и большого пальца).
Кроме того, боль при корешковом синдроме имеет следующие особенности:
- усиление при кашле и чихании;
- усиление в ночной период;
- связь болевого синдрома с движениями в позвоночнике, при этом определенные движения могут ослаблять или усиливать боль.
Наиболее частая причина корешкового синдрома – остеохондроз поясничного отдела позвоночника. Особенно сильные боли возникают при выпадении межпозвоночного диска. Такое осложнение остеохондроза нередко возникает при резком чрезмерном физическом усилии, особенно при поднятии тяжестей. Статистически наиболее часто подобный диагноз врачи ставят в летний отпускной период, когда горожане начинают заниматься непривычным для них физическим трудом (весьма характерно, что такие же статистические данные регистрируются и за рубежом, так что корешковый синдром при выпадении диска некоторые западные исследователи окрестили болезнью каникулярного времени).
Кроме того, боль в икрах ног при корешковом синдроме нередко возникает после травм поясничного отдела позвоночника. Особенно характерны в этом случае мучительные ночные боли, иногда сопровождающиеся судорогами икроножных мышц.
Более редкие причины отраженной боли в икрах ног – опухолевое или туберкулезное поражение позвоночного столба и различные хронические заболевания позвоночника, приводящие к развитию корешкового синдрома (деформирующий спондилоз и спондилоартроз, болезнь Бехтерева).
Лучший лечащий врач при поражениях позвоночника – вертебролог (доктор, специализирующийся исключительно на заболеваниях позвоночного столба). Если нет возможности обратиться к узкому специалисту, то придется задействовать нескольких врачей: при остеохондрозе — невропатолога и хирурга, при болезни Бехтерева – невропатолога и ревматолога, при опухолях позвоночника – невропатолога и онколога.
Боль в икрах ног при сахарном диабете
Частое осложнение сахарного диабета – синдром диабетической стопы. В основе механизма возникновения данной патологии лежат сразу несколько факторов, вызванных длительным повышением уровня глюкозы в крови:
1. Поражение артериальных сосудов среднего и мелкого калибра, и возникающая в результате хроническая артериальная недостаточность.
2. Полиневрит.
3. Развитие инфекционно-воспалительных процессов на фоне нарушенной трофики (хронические язвы и т.п.).
Таким образом, боль в икрах ног при сахарном диабете может быть вызвана артериальной недостаточностью, в таких случаях она усиливается при ходьбе. Кроме того, болевой синдром в икрах ног может иметь приступообразный характер неврогенного происхождения. И наконец, боли в икрах могут быть вызваны инфекционно-воспалительными процессами на коже и подкожной клетчатке голени.
Сахарный диабет лечит эндокринолог. При выраженном полиневрите необходима консультация невропатолога. При тяжелом синдроме диабетической стопы – невропатолога и хирурга.
К какому врачу обращаться при боли в икрах?
 Боль в икрах ног может быть спровоцирована различными причинами, и поэтому при возникновении данного симптома необходимо обращаться к врачам разных специальностей. Понять, к какому врачу обращаться в каждом конкретном случае, помогают сопутствующие симптомы, так как именно по их характеру можно предположить причину болей в икрах и, соответственно, диагноз. А уже в зависимости от предполагаемого диагноза нужно обращаться к врачу, в компетенцию которого входит диагностика и лечение данной патологии.
Боль в икрах ног может быть спровоцирована различными причинами, и поэтому при возникновении данного симптома необходимо обращаться к врачам разных специальностей. Понять, к какому врачу обращаться в каждом конкретном случае, помогают сопутствующие симптомы, так как именно по их характеру можно предположить причину болей в икрах и, соответственно, диагноз. А уже в зависимости от предполагаемого диагноза нужно обращаться к врачу, в компетенцию которого входит диагностика и лечение данной патологии.
В ситуации с болью в икрах имеется еще один аспект – это неотложные состояние, требующие немедленного медицинского вмешательства для спасения жизни, признаком которых может быть боль в икрах. Если имеются признаки такого неотложного состояния, то следует вызывать «Скорую помощь» или на собственном транспорте в срочном порядке добираться до ближайшей больницы.
Ниже мы рассмотрим, в каких случаях боль в икрах должна рассматриваться как признак неотложного состояния, когда следует вызывать «Скорую помощь», а когда является симптомом длительно текущего заболевания, требующего визита к доктору в плановом порядке. Именно для таких неопасных для жизни состояний, протекающих с болью в икрах, мы приведем рекомендации, к какому врачу обращаться в поликлинику.
Итак, неотложными состояниями, при возникновении которых следует вызывать «Скорую помощь», являются тромбоз глубоких вен и закупорка (окклюзия, непроходимость) артерий голени. Эти состояния проявляются какими-либо из следующих симптомов: стойкий отек голени, тяжесть в ногах, четко видимый рисунок вен на глянцевой поверхности кожи икры, холодная наощупь кожа, сильная боль в голени. С течением времени может развиться врачу-флебологу (записаться), ангиологу (записаться), сосудистому хирургу (записаться) или общему хирургу (записаться).
Если у человека имеется видимая сеточка вен на ногах и выпирающие венозные узлы с возможным сочетанием с распирающей болью в икрах, усталостью, тяжестью в ногах и судорогами по ночам, то это свидетельствует о варикозном расширении вен, и в таком случае следует обращаться к врачу-флебологу или ангиологу. Если же попасть к этим специалистам по каким-либо причинам невозможно, то следует обратиться к хирургу.
Если человека беспокоят периодические очень сильные боли в икрах, возникающие при ходьбе, заставляющие останавливаться на несколько минут (перемежающаяся хромота) и сопровождающиеся судорогами, или постоянные боли в ногах, уменьшающиеся при свешивании голеней с кровати, то это может свидетельствовать об атеросклерозе или облитерирующем эндартериите, и в таком случае следует обращаться к врачу-ангиологу или сосудистому хирургу. Если попасть к этим специалистам невозможно, то следует обращаться к флебологу или общему хирургу.
 Если боль в икрах возникает периодически или присутствует постоянно, носит характер стреляющих, ноющих или мучительно острых, возникает в определенных точках, усиливается при давлении на эти точки, ослабляется в покое или при наложении теплого компресса на болевую точку, сочетается с наличием прощупываемых уплотнений (тяжей и узелков), то следует обращаться к врачу-неврологу (записаться). Миозиты провоцируются перенесенными инфекционными заболеваниями (например, грипп, ОРВИ, тонзиллит и др.), длительным нахождением в неудобной позе или переохлаждением.
Если боль в икрах возникает периодически или присутствует постоянно, носит характер стреляющих, ноющих или мучительно острых, возникает в определенных точках, усиливается при давлении на эти точки, ослабляется в покое или при наложении теплого компресса на болевую точку, сочетается с наличием прощупываемых уплотнений (тяжей и узелков), то следует обращаться к врачу-неврологу (записаться). Миозиты провоцируются перенесенными инфекционными заболеваниями (например, грипп, ОРВИ, тонзиллит и др.), длительным нахождением в неудобной позе или переохлаждением.
Если боль в мышцах появляется внезапно на фоне повышения температуры тела, тошноты, рвоты, поноса и возникает после употребления свинины, кабанятины, медвежатины, оленины, подвергшейся недостаточной кулинарной обработке (сырое мясо, вяленое мясо, бифштексы с кровью и т.д.), то заподазривается трихинеллез, и в таком случае следует обращаться к врачу-инфекционисту (записаться). Наиболее часто при трихинеллезе боль возникает в мышцах ног, челюстных, глазодвигательных и межреберных мышцах.
Смотрите так же: Вылечивается вич или нет
Если боль в икрах возникает периодическими приступами, носит характер мучительной, сильной, тянущей, рвущей или жгучей, сочетается с парестезиями (ощущение бегания «мурашек» по коже, онемение и т.д.), слабостью мышц и, возможно, дерматитами и трофическими язвами, то подозревается неврогенный характер боли (неврит или полиневрит), и в таком случае следует обращаться к врачу-неврологу. Если невриты и полиневриты обусловлены различными заболеваниями (сахарный диабет, алкоголизм и т.д.), то врач-невролог дополнительно направляет человека на консультацию к соответствующему специалисту, и дальнейшее лечение проводится совместно.
Если боль в икрах ног сочетается с болями и нарушением подвижности голеностопного или коленного сустава, то речь идет о заболевании этих суставов, поэтому в таком случае следует обращаться к врачу-ревматологу (записаться) или, в его отсутствие, к терапевту (записаться). В зависимости от выраженности патологического процесса в суставе ревматолог может направить на консультацию к ортопеду (записаться), мануальному терапевту (записаться), специалисту по лечебной физкультуре и т.д.
Если боль в икрах обусловлена наличием воспалительного очага на коже или в подкожной клетчатке (например, фурункул, гидраденит, гнойник, покрасневшая, болезненная и припухлая кожа на некотором участке голени и т.д.) и возможно сочетается с повышенной температурой тела и общим недомоганием, то следует обращаться к врачу-хирургу.
Когда боль в голени сочетается с сильной и острой болью, а также наличием прощупываемого руками провала в области ахиллова сухожилия (по задней поверхности икры от пятки и до границы нижней трети голени), невозможностью натянуть стопу на себя и встать на носочки, то речь идет о повреждении ахиллова сухожилия, и в таком случае следует обращаться к врачу-травматологу (записаться) или хирургу.
Если появляется боль в голени резкого, сверлящего, рвущего, распирающего характера, усиливающаяся при движениях, возникающая после травмы, ранения или инфекционного процесса в организме, сочетающаяся с отеком, краснотой и напряженностью кожи над зоной болезненности, а также существенным ухудшением общего самочувствия с появлением температуры, слабости, головной боли и т.д., то это свидетельствует об остеомиелите, и в таком случае следует в кратчайшие сроки обратиться к врачу-травматологу или хирургу, причем желательно сразу прийти в приемный покой больницы и госпитализироваться для последующего лечения.
Если боль локализуется не только в икрах, но также ощущается по боковой и задней поверхности бедра, тыльной стороне стопы и большого пальца, усиливается при кашле, чихании, совершении движения в позвоночнике (наклон, поворот и т.д.) и по ночам, иногда сочетается с судорогами, то это свидетельствует о корешковом синдроме и требует обращения к врачу-вертебрологу (записаться) или неврологу. Кроме того, можно обращаться к остеопату (записаться) или мануальному терапевту. Если у докторов этих специальностей возникнет подозрение, что корешковый синдром спровоцирован не обычной причиной, а редким заболеванием (например, болезнью Бехтерева, туберкулезом, опухолью и т.д.), то они направят человека на консультацию к врачам других специализаций, например, к ревматологу, онкологу (записаться) и т.д.
Какие анализы и обследования может назначить врач при боли в икрах?
Поскольку боль в икрах ног может появляться на фоне различных заболеваний и состояний, то врач назначает разные анализы и обследования в каждом конкретном случае в зависимости от того, какая именно патология подозревается. Понять, какие обследования и анализы нужны в том или ином случае боли в икрах ног – просто. Для этого нужно оценить сопутствующую симптоматику, так как это позволит предположить диагноз.
 Когда у человека развивается посттромботическая болезнь после эпизода тромбоза глубоких вен голени, проявляющаяся быстрой утомляемостью ног, склонностью к отекам, чувством распирания, судорогами по ночам, кольцевидной пигментацией, появлением уплотнений в подкожной клетчатке, врач назначает в первую очередь в обязательном порядке допплерографию сосудов (записаться). После этого для определения степени нарушений кровотока в конечности производят либо радионуклидную флебографию, либо ангиосканирование, либо реовазографию (записаться). Выбор метода для определение степени нарушений кровотока в сосудах конечности определяется техническими возможностями учреждения, и обычно производят только какое-либо одно исследование, а не два или три.
Когда у человека развивается посттромботическая болезнь после эпизода тромбоза глубоких вен голени, проявляющаяся быстрой утомляемостью ног, склонностью к отекам, чувством распирания, судорогами по ночам, кольцевидной пигментацией, появлением уплотнений в подкожной клетчатке, врач назначает в первую очередь в обязательном порядке допплерографию сосудов (записаться). После этого для определения степени нарушений кровотока в конечности производят либо радионуклидную флебографию, либо ангиосканирование, либо реовазографию (записаться). Выбор метода для определение степени нарушений кровотока в сосудах конечности определяется техническими возможностями учреждения, и обычно производят только какое-либо одно исследование, а не два или три.
Когда у человека возникают постоянные или периодические очень сильные боли в икрах, провоцирующиеся ходьбой даже по ровной поверхности и заставляющиеся останавливаться на несколько минут, чтобы болевое ощущение успокоилось (перемежающаяся хромота), уменьшающиеся в покое и при свешивании голеней с кровати или стула вниз, сочетающиеся с похолоданием кожи конечности, побледнением кожи при подъеме ног и покраснением при их опускании – врач заподазривает атеросклероз, облитерирующий эндартериит или синдром Рейно, и назначает следующие анализы и обследования:
- Выслушивание тонов сердца стетофонендоскопом;
- Измерение артериального давления;
- Определение пульсации артерий ног;
- Биохимический анализ крови (холестерин, триглицериды, липопротеины высокой и низкой плотности);
- Артериография сосудов;
- Ангиография (магнитно-резонансным или мультиспиральным томографическим методом) (записаться);
- УЗИ сосудов (записаться) соответствующего участка тела;
- Допплерография сосудов соответствующего участка тела;
- Реовазография соответствующего участка тела (позволяет оценить скорость кровотока);
- Термография;
- Капилляроскопия;
- Лазерная допплеровская флоуметрия:
- Функциональные пробы (записаться) (холодовая, термометрическая, Гольдфлама, Шамовой, паранефральная или паравертебральная блокада поясничных ганглиев).
Сначала врач осматривает ноги для выявления характерных изменений на икрах, измеряет артериальное давление, определяет пульсацию артерий на нижних конечностях, выслушивает тоны сердца, после чего, в первую очередь, назначает УЗИ сосудов, допплерографию, артериографию и реовазографию, поскольку эти исследования позволяют в большинстве случаев поставить диагноз. Если после проведенных первоочередных исследований остаются сомнения, то при подозрении на атеросклероз назначается ангиография, при подозрении на синдром Рейно – лазерная допплеровская флоуметрия и холодовая проба, при подозрении на облитерирующий эндартериит – функциональные пробы (кроме холодовой), термография и капилляроскопия.
Когда у человека присутствует боль в икрах на фоне варикозного расширения вен, которое легко диагностируется по характерным видимым глазом сосудистым звездочкам, сеточкам вен и выбухающим венозным узлам под кожей голени, сочетающимся с усталостью, тяжестью в ногах и судорогами по ночам, то врач для оценки степени тяжести нарушений кровотока назначает ангиосканирование и допплерографию сосудов. Если полученных данных недостаточно, то дополнительно производится рентгенологическая ангиография и реовазография. Кроме того, врач обязательно назначает анализ крови на свертываемость, чтобы определить риск тромбозов.
 Когда боль в икрах постоянно ощущается, либо возникает эпизодами при физической нагрузке, имеет стреляющий, ноющий, мучительно острый характер, возникает в определенных точках, усиливается при надавливании на данные точки, ослабляется в покое или на фоне теплого компресса, сочетается с уплотнениями под кожей (тяжами и узелками), провоцируется перенесенными инфекционными заболеваниями (например, грипп, ОРВИ, тонзиллит и др.), длительным нахождением в неудобной позе или переохлаждением – врач заподазривает миозит и назначает следующие анализы и обследования:
Когда боль в икрах постоянно ощущается, либо возникает эпизодами при физической нагрузке, имеет стреляющий, ноющий, мучительно острый характер, возникает в определенных точках, усиливается при надавливании на данные точки, ослабляется в покое или на фоне теплого компресса, сочетается с уплотнениями под кожей (тяжами и узелками), провоцируется перенесенными инфекционными заболеваниями (например, грипп, ОРВИ, тонзиллит и др.), длительным нахождением в неудобной позе или переохлаждением – врач заподазривает миозит и назначает следующие анализы и обследования:
- Осмотр и ощупывание болезненного участка мышц шеи;
- Анализ крови на ревматоидный фактор (записаться);
- Общий анализ крови.
Чаще всего врач назначает только общий анализ крови и производит ощупывание больного участка с целью выявить уплотнения, так как именно это и позволяет поставить диагноз в сочетании с характерными клиническими симптомами и историей развития заболевания. Анализ крови на ревматоидный фактор назначается только при подозрении на ревматическую природу заболевания, когда миозит на фоне проводимого лечения на проходит.
Когда боли в мышцах (икроножных, челюстных, глазодвигательных и межреберных) появляются после употребления свинины, кабанятины, медвежатины, оленины, подвергшейся недостаточной кулинарной обработке (сырое мясо, вяленое мясо, бифштексы с кровью и т.д.), вместе с повышением температуры тела, тошнотой, рвотой и поносом, врач заподазривает трихинеллез и назначает следующие анализы и обследования:
- Микроскопия остатков употребленного людьми в пищу мяса (если это возможно);
- Биопсия (записаться) икроножной или дельтовидной мышцы с последующим изучением полученного материала под микроскопом с целью обнаружения личинок трихинелл;
- Анализ крови на наличие антител (записаться) к трихинеллам методами ИФА или РНГА;
- Кожная аллергическая проба (записаться) на трихинелл;
- Общий анализ крови;
- Общий анализ мочи.
Врач всегда в обязательном порядке назначает общий анализ крови и мочи, а также микроскопию остатков мяса (если, конечно, это возможно). Кроме того, если заболевание продолжается менее двух недель, то назначается биопсия икроножной и дельтовидной мышцы с изучением их под микроскопом, в ходе которого между мышечными волокнами пытаются обнаружить личинок трихинелл. Если таковые обнаружены, то другие анализы не назначаются, так как в этом нет необходимости, поскольку диагноз трихинеллеза полностью подтверждается. Если же заболевание продолжается более двух недель, то вместо биопсии назначают анализ крови на наличие антител к трихинеллам и кожную аллергическую пробу. Если эти анализы положительны, то диагноз также считается подтвержденным.
Когда боль в икрах приступообразная, причем имеет мучительный, сильный, тянущий, рвущий или жгучий характер, сочетается с парестезией (ощущение бегания «мурашек» по коже, онемение и т.д.), слабостью мышц, возможно с дерматитами и трофическими язвами, то врач заподазривает неврит или полиневрит, и в таком случае назначает следующие анализы и обследования:
- Функциональные неврологические пробы;
- Электронейрография;
- Электромиография (записаться);
- Метод вызванных потенциалов.
Для определения того, какой именно нерв воспален, проводятся функциональные неврологические пробы, которые заключаются в том, что врач предлагает совершить различные простые движения ногой, пальцами стопы и т.д. В зависимости от того, какие движения может совершить человек, а какие не может, определяется пораженный нерв. Далее для определения степени повреждения нервной передачи назначаются какие-либо из следующих методов – электронейрография, электромиография, метод вызванных потенциалов. Причем врач может использовать какой-либо один метод, либо комбинацию из двух, либо все три.
 Если боль в икрах ног сочетается с болезненными ощущениями и нарушением подвижности голеностопного или коленного сустава, то врач подозревает заболевание этих суставов (артрит, артроз) и назначает следующие анализы и обследования:
Если боль в икрах ног сочетается с болезненными ощущениями и нарушением подвижности голеностопного или коленного сустава, то врач подозревает заболевание этих суставов (артрит, артроз) и назначает следующие анализы и обследования:
- Общий анализ крови;
- Анализ крови на ревматический фактор и С-реактивный белок;
- Анализ крови на уровень мочевой кислоты;
- Цитологический и микробиологический анализ синовиальной жидкости;
- Рентген или компьютерная томография пораженного сустава;
- Магнитно-резонансная томография пораженного сустава (записаться);
- Артрография пораженного сустава;
- Артроскопия пораженного сустава (записаться);
- УЗИ сустава (записаться);
- Термография сустава.
Обычно сначала назначают общий анализ крови, анализы крови на ревматический фактор, С-реактивный белок, мочевую кислоту, а также УЗИ и рентген пораженного сустава (записаться). При наличии технической возможности рентген заменяют компьютерной томографией. Данные этих обследований позволяют выяснить, идет ли речь об артрите или артрозе и, в зависимости от этого, назначить дополнительные анализы. Так, если выявлен артроз, то для оценки состояния некостных структур (связок, сухожилий, хрящей) сустава, назначается магнитно-резонансная томография. А если выявлен артрит, то производится анализ синовиальной жидкости, артрография и артроскопия. При технической возможности в качестве дополнительных методов обследования при артрите, позволяющих оценить состояние и степень функциональной активности тканей, назначается термография и магнитно-резонансная томография.
Когда боли в ногах связаны с видимым глазом воспалительным очагом на коже или подкожной клетчатки голени (например, фурункул, гидраденит, гнойник, покрасневшая, болезненная и припухлая кожа на некотором участке голени и т.д.), возможно сочетающемся с общим недомоганием и повышенной температурой тела, то врач назначает следующие анализы и обследования:
- Осмотр и ощупывание воспаленного участка;
- Общий анализ крови;
- Общий анализ мочи;
- Анализ крови на титр АСЛ-О (записаться);
- Бактериологический посев отделяемого воспалительного очага;
- Иммунограмма (записаться).
В обязательном порядке производится осмотр и ощупывание воспалительного очага, назначается общий анализ крови и мочи, а также бактериологической посев отделяемого для определения возбудителя, провоцирующего инфекционный процесс, и его чувствительности к антибиотикам. Анализ крови на титр АСЛ-О назначается только при рожистом воспалении, и он заменяет посев отделяемого. То есть при роже не делают бактериологический посев отделяемого, а производят анализ крови на титр АСЛ-О. Иммунограмма назначается только в случае длительного, затяжного течения процесса, который не заканчивается выздоровлением, несмотря на проводимое лечение.
 Если имеют место множественные или постоянно возникающие фурункулы, то для выяснения причины этого назначают анализ крови на сахар, бактериологический посев мочи, риноскопию (записаться) и фарингоскопию (записаться), рентген пазух носа (записаться), флюорографию (записаться), УЗИ органов брюшной полости (записаться) и почек (записаться). Все эти исследования необходимы для выявления источника инфекции, провоцирующего постоянное возникновение фурункулов.
Если имеют место множественные или постоянно возникающие фурункулы, то для выяснения причины этого назначают анализ крови на сахар, бактериологический посев мочи, риноскопию (записаться) и фарингоскопию (записаться), рентген пазух носа (записаться), флюорографию (записаться), УЗИ органов брюшной полости (записаться) и почек (записаться). Все эти исследования необходимы для выявления источника инфекции, провоцирующего постоянное возникновение фурункулов.
Если боль в голени сочетается с сильной болью и провалом в области ахиллова сухожилия (по задней поверхности икры от пятки и до границы нижней трети голени), прощупываемого руками, а также с невозможностью натянуть стопу на себя или встать на носочки, врач ставит диагноз разрыва сухожилия. Обычно в таком случае какие-либо обследования и анализы не назначаются, так как диагноз очевиден по результатам осмотра и ощупывания. В некоторых случаях, если у врача имеются сомнения, для подтверждения диагноза разрыва ахиллова сухожилия назначается УЗИ или магнитно-резонансная томография.
Когда боль в голени носит резкий, сверлящий, рвущий или распирающий характер, усиливается при движениях, возникает после травмы, ранения или инфекционного процесса в организме, сочетается с отеком, краснотой и напряженностью кожи над зоной болезненности, а также существенным ухудшением общего самочувствия с появлением температуры, слабости, головной боли и т.д., врач заподазривает остеомиелит, и для подтверждения своей клинической гипотезы назначает либо рентген, либо компьютерную томографию, либо магнитно-резонансную томографию. Другие исследования, как правило, не проводятся, так как диагноз остеомиелита обычно вполне очевиден и на основании клинических симптомов.
Когда боли ощущаются человеком не только в икрах, но также по боковой и задней поверхности бедра, тыльной стороне стопы и большого пальца, причем они усиливаются при кашле, чихании, в ночное время, при движениях в позвоночнике (наклоны, поворот и т.д.), иногда сопровождаются судорогами – врач заподазривает корешковый синдром и назначает следующие анализы и обследования:
- Неврологическое обследование (врач просит пациента принять различные позы, совершить определенные движения, по которым судит о том, какой корешок защемлен, как сильно и т.д.);
- Выявление точек в области позвоночника, при нажатии на которые возникает сильная боль (триггерные точки);
- Выявление зон сниженной чувствительности, парезов мышц;
- Электронейромиография (записаться);
- Рентген позвоночника (записаться) в двух проекциях;
- Компьютерная томография позвоночника;
- Магнитно-резонансная томография позвоночника (записаться).
 В первую очередь для диагностики корешкового синдрома врач производит неврологическое обследование, выявляет наличие триггерных точек в области позвоночника, а также выясняет, на каких участках имеется ослабление чувствительности, парез или уменьшение тонуса мышц. Данные неврологического обследования, знание триггерных точек, зон сниженной чувствительности, низкого тонуса и парезов мышц позволяют поставить диагноз корешкового синдрома. Для окончательного подтверждения диагноза производят электронейромиографию. Далее, для выявления причины корешкового синдрома сначала назначают либо рентген, либо компьютерную томографию позвоночника, которые позволяют диагностировать искривления позвоночника, остеохондроз, спондилоартроз, спондилолистез, болезнь Бехтерева. Если данные рентгена или компьютерной томографии не позволили выяснить причину корешкового синдрома, то назначается магнитно-резонансная томография, позволяющая диагностировать также межпозвоночную грыжу, опухоли, гематому спинного мозга, менингорадикулит. Если имеется техническая возможность, то можно сразу сделать магнитно-резонансную томографию (записаться) вместо рентгена (записаться) или компьютерной томографии.
В первую очередь для диагностики корешкового синдрома врач производит неврологическое обследование, выявляет наличие триггерных точек в области позвоночника, а также выясняет, на каких участках имеется ослабление чувствительности, парез или уменьшение тонуса мышц. Данные неврологического обследования, знание триггерных точек, зон сниженной чувствительности, низкого тонуса и парезов мышц позволяют поставить диагноз корешкового синдрома. Для окончательного подтверждения диагноза производят электронейромиографию. Далее, для выявления причины корешкового синдрома сначала назначают либо рентген, либо компьютерную томографию позвоночника, которые позволяют диагностировать искривления позвоночника, остеохондроз, спондилоартроз, спондилолистез, болезнь Бехтерева. Если данные рентгена или компьютерной томографии не позволили выяснить причину корешкового синдрома, то назначается магнитно-резонансная томография, позволяющая диагностировать также межпозвоночную грыжу, опухоли, гематому спинного мозга, менингорадикулит. Если имеется техническая возможность, то можно сразу сделать магнитно-резонансную томографию (записаться) вместо рентгена (записаться) или компьютерной томографии.
Лечение при боли в икрах ног
Чтобы успешно проводить лечение боли в икрах ног — следует, прежде всего, выявить причину возникновения боли и, по возможности, устранить ее.
При острых сосудистых нарушениях необходимо экстренное хирургическое (острая артериальная недостаточность) или консервативное (острый тромбоз глубоких вен голени) лечение в стационаре.
При хронической сосудистой недостаточности, в случае безуспешности консервативного лечения и наличия серьезных осложнений, таких как образование плохо заживающих язв и т.п., показана хирургическая коррекция сосудистого дефекта.
Хирургическое вмешательство необходимо также при некоторых патологиях позвоночника (опухоли, выпадение межпозвоночных дисков, сопровождающееся тяжелыми неврологическими нарушениями).
Нередко радикально устранить причину, вызвавшую боль в икрах ног, не удается, но поддерживающее консервативное лечение основного заболевания (инсулиновая терапия при диабете, эластические чулки и щадящий режим при варикозном расширении вен) помогают ослабить, а в отдельных случаях полностью устранить болевой синдром.
Несмотря на разнородность причин, вызывающих боль в икрах ног, есть общие для всех заболеваний рекомендации, позволяющие значительно улучшить общее состояние больного:
1. Борьба с избыточным весом (снижение веса улучшает кровоток в конечностях, уменьшает нагрузку на позвоночник, смягчает симптомы сахарного диабета второго типа, благотворно действует на нервную систему).
2. Отказ от курения и алкоголя.
3. Щадящий режим для конечностей (следует избегать длительного статического напряжения мышц голени).
4. Полноценное питание. Следует ограничить употребление соли, поскольку соль способствует задержке жидкости в организме и возникновению отеков на ногах.
5. Правильный режим труда и отдыха. Неспешные прогулки на свежем воздухе. Здоровый сон.
