Содержание статьи:
- 1 Энтеровирусная инфекция
- 2 Справочная информация
- 3 Симптомы энтеровирусной инфекции
- 4 Диагностика заболевания
- 5 Лечение энтеровирусной инфекции
- 6 Причины возникновения желудочного кашля его симптомы и лечение
- 7 1 Этиология заболевания
- 8 2 Характерные симптомы
- 9 3 Диагностические методы
- 10 4 Лечебные мероприятия
- 11 Заболевания кожи (лица, головы и других частей тела) у детей и взрослых – фото, названия и классификация, причины и симптомы, описание болезней кожи и методы их лечения
- 12 Заболевания кожи – названия и виды
- 13 Заболевания кожи – фото
- 14 Заболевания кожи лица – фото
- 15 Грибковые заболевания кожи – фото
- 16 Заболевания кожи головы – фото
- 17 Причины заболеваний кожи
- 18 Заболевания кожи – симптомы (признаки)
-
19 Характеристика некоторых видов заболеваний кожи
- 19.1 Инфекционные заболевания кожи
- 19.2 Грибковые заболевания кожи
- 19.3 Гнойничковые заболевания кожи
- 19.4 Гнойные заболевания кожи
- 19.5 Аллергические заболевания кожи
- 19.6 Вирусные заболевания кожи
- 19.7 Воспалительные заболевания кожи
- 19.8 Паразитарные заболевания кожи
- 19.9 Онкологические заболевания кожи
- 20 Заболевания кожи у детей и новорожденных
- 21 Лечение кожных болезней
- 22 Лечение грибковых заболеваний кожи
- 23 Особенности лечения грибковых заболеваний кожи — видео
- 24 Заболевания кожи: симптомы, лечение и профилактика чесотки — видео
- 25 Заболевания кожи атопический дерматит и псориаз: причины, симптомы и проявления, обострения и ремиссии, уход за кожей и лечение, диета — видео
- 26 Наследственное заболевание кожи: ламиллярный ихтиоз — видео
Энтеровирусная инфекция
Справочная информация
Под энтеровирусной инфекцией понимаются острые заболевания желудочно-кишечного тракта, вызываемые энтеровирусами. На данный момент известно более 60 видов возбудителей энтеровирусной инфекции. Все они подразделяются на 4 группы в зависимости от серотипа. Наиболее часто энтеровирусная инфекция провоцируется деятельностью вирусов Коксаки и полиомиелита. Опасность энтеровирусной инфекции заключается в том, что её возбудители отличаются крайне высокой устойчивостью к действию агрессивных факторов внешней среды. Они могут долгое время сохраняться во влажной почве и воде, попадая затем в организм человека через городской водопровод или зараженные продукты питания.
В начале 2008 года в Китае была зафиксирована масштабная энтеровирусная инфекция у детей. Ее вызвал вирус EV71, который не проявлял себя в течение последних нескольких десятилетий. Он проникает в организм через слизистую оболочку пищеварительного тракта или верхние дыхательные пути, а затем разносится по остальным органам через кровеносную систему, поражая, в числе прочего, легкие и мозг. Энтеровирусная инфекция была выявлена более чем у 15000 детей, 20 из них погибли. Этот факт лишний раз напоминает нам о том, что при диагнозе энтеровирусная инфекция лечение должно проводиться незамедлительно и носить комплексный характер.
Во внешнюю среду возбудители энтеровирусной инфекции попадают из кишечного тракта и носоглотки, что определяет основные пути заражения: воздушно-капельный, водный, пищевой, контактно-бытовой. Роль отдельных факторов в механизме передачи до конца неясна, поэтому сроки инкубационного периода могут варьироваться в зависимости от состояния иммунной системы человека, характеристик конкретного вида вируса и условий окружения. Как правило, энтеровирусная инфекция протекает достаточно легко и не приводит к каким-либо серьезным осложнениям. Тем не менее, запущенные формы энтеровирусной инфекции поражают самые разные органы и системы, провоцируют развитие тяжелых заболеваний, в некоторых случаях заканчиваются летальным исходом, что мы, собственно, и наблюдали во время китайской эпидемии.
Симптомы энтеровирусной инфекции
После окончания инкубационного периода у больных появляются первые настораживающие симптомы энтеровирусной инфекции:
- лихорадка;
- головная боль;
- боли в брюшной области;
- подташнивание, иногда рвота.
Данные симптомы энтеровирусной инфекции выражены слабо, а в некоторых случаях инфекция вообще не проявляет себя. Более серьезные признаки наблюдаются лишь после попадания возбудителей в кровеносную систему и их распространения по жизненно важным системам организма. С этого момента пациенты начинают жаловаться на:
- повышение температуры тела;
- появление сыпи на руках и ногах;
- отеки конечностей;
- язвы в ротовой полости.
Если энтеровирусная инфекция продолжает развиваться дальше, а больной не предпринимает никаких мер для того, чтобы избавиться от нее, дело может дойти до серьезных осложнений: менингита, энцефалита, отека легких и даже паралича. Запущенная энтеровирусная инфекция у детей и взрослых приводит к смерти или значительным поражениям головного мозга и инвалидности.
В последние годы у детей все чаще выявляется так называемая малая энтеровирусная инфекция. Она характеризуется легкой лихорадкой, слабостью, мышечными болями и обычно проходит сама собой через 2-3 дня, не вызывая выраженных изменений со стороны отдельных органов.
Диагностика заболевания
Энтеровирусная инфекция у взрослых устанавливается только на основании результатов лабораторных исследований. На их проведение требуется некоторое время и на этот срок больного желательно изолировать от других членов семьи. В связи с быстрым распространением инфекции каждый случай заражения подлежит регистрации. Одновременно проводятся внеплановые обследования людей, которые контактировали с больным. Если в ходе исследований подтвердился диагноз энтеровирусная инфекция, симптомы и клиническое течение болезни отражаются в отдельной карте эпидемиологического расследования.
Лечение энтеровирусной инфекции
В настоящее время специфических методов лечения энтеровирусной инфекции не существует. В остром периоде пациентам назначается постельный режим, богатая витаминами диета, обильное питье (рвота и диарея могут вызвать обезвоживание организма). Если энтеровирусная инфекция у детей сопровождается высокой температурой, а также сильными головными и мышечными болями, то больному рекомендованы анальгетики и жаропонижающие средства. При диарее целесообразно использоваться препараты для восстановления водно-солевого баланса, например, регидрон. Антибиотики применяются лишь в случаях присоединения вторичных бактериальных инфекций.
Разработанная диета должны отвечать следующим условия:
- из рациона исключаются продукты, усиливающие перистальтику кишечника (сладости, газированные напитки, копчености, черный хлеб, свежие овощи и фрукты, жирные и жареные блюда);
- пища должна быть легкоусвояемой;
- желательно полностью отказаться от употребления молочных продуктов;
- если энтеровирусная инфекция у взрослых и детей сопровождается гнилостными процессами, больным необходимо есть печеные яблоки, которые поглощают ядовитые вещества;
- пищу лучше всего давать часто, но небольшими порциями. Это касается как взрослых, так и детей.
Профилактика энтеровирусной инфекции направлена на санитарное благоустройство источников пресной воды, соблюдение правил личной гигиены, обеззараживание нечистот, обеспечение населения свежими, качественными продуктами питания и чистой питьевой водой.
Видео с YouTube по теме статьи:
Причины возникновения желудочного кашля его симптомы и лечение
Что такое желудочный кашель, симптомы, лечение необходимо рассмотреть более подробно. Нередко наблюдаются ситуации, когда возникает кашель, казалось бы, без особых причин. То есть человек не простужен и не болен ангиной, но неприятный кашель, наступая систематически, мешает нормальному образу жизни. Как правило, он не сопровождается выделением мокроты и имеет сухой изнуряющий характер, усиливающийся в ночное время. Если кашель сопровождается симптомами, не характерными для простудного или аллергического заболевания, такими как отрыжка, изжога, тошнота, можно предположить явление желудочного кашля.
В первую очередь необходимо обратить внимание, что в любом случае при возникновении такого кашля необходимо обратиться к врачу для выявления его настоящих причин и назначения соответствующего лечения. Затягивание с обследованием, установлением диагноза и своевременным лечением может стать причиной серьезных осложнений.
1 Этиология заболевания
Желудочный кашель может возникнуть по многим причинам. Это могут быть как патологии и заболевания органов желудочно-кишечного тракта, так и инфекции различного характера. При этом кашель — только один из симптомов, сопровождающих недуг на фоне других характерных признаков, присущих следующим заболеваниям:
- гастроэзофагеальный рефлюкс;
- энтеровирусная и аденовирусная инфекции;
- паразитарные инфекции;
- дисбактериоз кишечника;
- гастрит и язвенная болезнь;
- проблемы с печенью и прямой кишкой;
- инородное тело в пищеводе;
- пищевое отравление.
Желудочный кашель чаще проявляется в возрасте после 35-40 лет у людей с избыточным весом тела, злоупотребляющих алкоголем и курением. Если подобные симптомы возникли у детей, то необходимо незамедлительно провести обследование ребенка с целью выявления причин и назначения своевременного лечения.
2 Характерные симптомы
Желудочный кашель проявляется по-разному в зависимости от его причин. Но именно эти особенности проявления способствуют тому, что его нельзя спутать с кашлем, возникающим при простуде, ангине, ОРВИ или аллергических реакциях. Еще один характерный признак желудочного кашля — его невозможно вылечить обычными муколитическими средствами. Следующие симптомы сопровождают желудочный кашель при различных заболеваниях:
- При инфекционных заболеваниях желудочно-кишечного тракта поражаются органы дыхательной системы, что вызывает сухой, длительный, изнуряющий кашель.
- При энтеровирусной инфекции кашель сопровождается характерными для этого заболевания симптомами — тошнотой, рвотой, спазмами в животе, диареей.
- При гастроэзофагеальной болезни, когда нарушена моторика пищеварительного тракта, происходят забросы в пищевод желудочного содержимого, приводящие к поражению нижнего отдела пищевода кислотой. При данном заболевании кашель появляется сразу после приема пищи, он сопровождается изжогой, першением в горле, свистящим дыханием во сне, вплоть до апноэ.
- Те же симптомы сопровождают гастрит и язвенную болезнь, течение которых также связано с повышенной кислотностью, но кашель и сопутствующие признаки проявляются не сразу, а через 1,5-2 часа после приема пищи.
- При паразитарной инфекции и дисбактериозе возможен респираторный синдром (нарушение дыхания при кашле), что связано с общей аллергизацией организма в результате нарушения деятельности иммунной системы;
При инфекционных заболеваниях желудочно-кишечного тракта поражаются органы дыхательной системы, что вызывает сухой, длительный, изнуряющий кашель.
Желудочный кашель нередко усиливается в ночное время или в горизонтальном положении пациента. Так как он носит длительный, мучительный характер на фоне бессонницы и основного заболевания, для больных характерна повышенная утомляемость, постоянное чувство недомогания, общая слабость.
3 Диагностические методы
Как правило, при появлении первых симптомов, пациент начинает самолечение, направленное на подавление дискомфорта, разжижение мокроты, жалуясь на подхваченное ОРВИ или простуду. Если кашель не проходит в течение 3-5 дней, не следует продолжать самолечение, которое не даст положительного результата, а следует обратиться к врачу. Кроме того, надо учитывать, что заниматься самолечением при желудочном кашле может быть даже опасно, так как некоторые противокашлевые препараты могут способствовать усилению основного заболевания, вызвавшего кашель. Например, сахар, содержащийся в сиропах от кашля, будет только способствовать размножению инфекции, если таковая имеется в желудочно-кишечном тракте.
Смотрите так же: Геморрагическая лихорадка с почечным синдромом мкб 10
При обращении к врачу первостепенной задачей ставится выявление природы болезни. Для этого назначаются различные методы диагностики:
- фиброгастроскопия или фиброгастродуоденоскопия, позволяющие увидеть полную картину состояния слизистой желудка и пищевода, и поставить диагноз;
- общий анализ крови и мочи, которые дадут представление об общем состоянии организма, наличии воспалительных процессов и других показателях, необходимых для диагностирования;
- рентген легких, чтобы исключить вероятность легочной патологии, и рентген органов средостения;
- анализ кала на наличие паразитов и уточнения состава бактериальной флоры кишечника;
- УЗИ органов брюшной области.
Дополнительно назначаются консультации различных врачей: инфекциониста при подозрении на поражение организма болезнетворными микробами, или гастроэнтеролога при выявленном расстройстве деятельности органов желудочно-кишечного тракта. После прохождения обследования и получения результатов диагностики делается медицинское заключение, устанавливается окончательный диагноз, и назначается соответствующее лечение.
4 Лечебные мероприятия
Лечение желудочного кашля носит комплексный характер и направлено, прежде всего, на лечение причины, то есть основного заболевания, его вызывающего.
Если кашель связан с заболеваниями желудочно-кишечного тракта, основное назначение — это соблюдение режима правильного питания. Он включает в себя:
- частые приемы пищи небольшими порциями;
- использование для приготовления блюд только свежих продуктов;
- наличие в рационе овощей и корнеплодов в достаточном количестве;
- отсутствие в рационе фастфуда;
- сохранение вертикального положения и движение после приема пищи в течение 20-30 минут.
Также назначают прием антацидов — лекарственных средств, которые защищают слизистую оболочку желудка от раздражающего воздействия вырабатывающейся соляной кислоты и желчи.
Также назначают прием антацидов — лекарственных средств, которые защищают слизистую оболочку желудка от раздражающего воздействия вырабатывающейся соляной кислоты и желчи.
Если кашель вызван инфекцией, то лечение направлено на проведение антимикробной терапии. При этом, независимо от причины возникновения желудочного кашля, но опираясь на состояние больного, врачом могут назначаться препараты для симптоматической терапии самого кашля, но иногда обходятся и без них. Кашель, как правило, исчезает с излечиванием основного заболевания. Симптоматическая терапия кашля включает препараты, разжижающие мокроту и расширяющие просвет бронхов — муколитики и бронхолитики.
Для лечения желудочного кашля применяют и народные средства, но прием их обязательно должен быть согласован с врачом, и они должны выступать дополнительными средствами к основному лечению и не препятствовать ему. При гастрите для подавления кашля можно использовать средство на основе оливкового масла (250 мл) и меда (100 г). Хранить смесь нужно в холодильнике и принимать по 1 ч. л. перед едой.
Хорошо помогает при желудочном кашле средство на основе мумие. Крошку мумие, примерно в 0,5 г, нужно развести в теплом молоке и пить перед едой 2 раза в день.
При повышенной кислотности желудка помогает сок сырого картофеля, который стоит употреблять в свежем виде по 0,5 ст. на голодный желудок.
Помогают при лечении желудочного кашля и отвары лекарственных трав: солодки, ромашки, подорожника, шалфея. Обволакивая стенки желудка, настои из этих трав успокаивают кашель.
Главное, своевременно отреагировать на этот неприятный симптом. Казалось бы, безобидное отклонение от нормы может явиться признаком длительного расстройства дыхания, что не только мешает обычному образу жизни, ухудшая его, но и приводит к серьезным осложнениям. Поэтому своевременное обращение к специалистам с признаками желудочного кашля будет способствовать диагностированию его причин и назначению правильного лечения.
Заболевания кожи (лица, головы и других частей тела) у детей и взрослых – фото, названия и классификация, причины и симптомы, описание болезней кожи и методы их лечения
Заболевания кожи представляют собой обширную группу патологий, для которых характерно нарушение целостности, структуры и функций кожного покрова или его придатков (волос и ногтей). То есть, под заболеваниями кожи подразумеваются такие патологии, которые вызывают какие-либо нарушения ее структуры и функций. Раздел медицины, в котором рассматриваются вопросы течения и лечения заболеваний кожи, называется дерматологией. Соответственно, врач, специализирующийся на лечении кожных болезней, называется дерматологом.
Кожа выполняет целый ряд очень важных функций, таких, как барьерная, защитная, выделительная, дыхательная и т.д. Выполнение данных функций обеспечивается структурой кожи, а также теми «командами», которые поступают к ее клеткам от нервной и эндокринной систем, а также от отдельных органов. Поскольку кожа тесно связана со всеми внутренними органами, то какие-либо патологические процессы в них вполне могут провоцировать заболевания кожного покрова. Например, расстройства пищеварения, хронические инфекционные заболевания, нарушение обмена веществ, дефицит витаминов и многие другие патологии внутренних органов вызывают реакцию кожи, проявляющуюся в развитии того или иного заболевания кожного покрова.
В зависимости от вида общепатологического процесса или функционального нарушения, протекающего во внутренних органах, развивающиеся в ответ на них заболевания кожи могут проявляться различно, например, воспалениями, кровоподтеками, нарушением пигментации и т.д.
А поскольку кожа еще и непосредственно контактирует с окружающей средой, то весьма подвержена влиянию всех негативных факторов, имеющихся в ней. Данные факторы могут также стать причиной развития кожных заболеваний, которые проявляются различными патологическими процессами, например, воспалением, образованием кровоизлияний или высыпаний, шелушением, зудом и т.д.
Выявить заболевания кожи довольно просто, поскольку они всегда проявляются видимыми глазу симптомами, такими, как сыпи, изменение цвета или структуры кожного покрова, кровоизлияния и т.д.
Заболевания кожи – названия и виды
В настоящее время врачи и ученые выделяют следующие заболевания кожи:
- Абсцесс кожи;
- Акне;
- Акродерматит атрофический;
- Актиническая гранулема;
- Актинический кератоз;
- Актинический ретикулоид;
- Амилоидоз кожи;
- Ангидроз;
- Ангиоретикулез Капоши;
- Анетодермия Швеннингера-Буцци;
- Анетодермия Ядассона-Пеллизари;
- Аньюм;
- Атрофодермия Пазини-Пьерини;
- Атерома;
- Атопический дерматит (в том числе почесуха Бернье);
- Атрофический полосы (стрии, растяжки);
- Базалиома;
- Болезнь Гужеро-Дюппера;
- Бородавки;
- Буллезный эпидермолиз;
- Васкулит Рейтера;
- Веснушки;
- Винные пятна;
- Витилиго;
- Герпетиформный дерматит (дерматит Дьюринга);
- Герпес кожи;
- Гидраденит;
- Гипергидроз;
- Гиперкератоз;
- Гранулема кольцевидная;
- Декубитальная язва;
- Дерматит пеленочный, аллергический, себорейный, контактный, эксфолиативный, раздражительный контактный, инфекционный, лучевой;
- Дерматомиозит;
- Дисгидроз (помфоликс);
- Импетиго;
- Ихтиоз;
- Кальциноз кожи;
- Карбункулы;
- Келоидный рубец;
- Киста эпидермальная, триходермальная;
- Кожа ромбическая в области затылка;
- Контагиозный моллюск;
- Крапивница идиопатическая, аллергическая, дерматографическая, вибрационная, контактная, холинергическая, солнечная;
- Красная волчанка;
- Красный плоский лишай;
- Красный монолиформный лишай;
- Ксероз;
- Крауроз;
- Лентиго;
- Лепра;
- Ливедоаденит;
- Лимфатоидный папулез;
- Линия Фуска (синдром Андерсена-Верно-Гакстаузена);
- Липоидный некробиоз кожи;
- Липома;
- Лихен блестящий и линейный;
- Лишай атрофический;
- Меланома;
- Мигрирующая эритема Афцелиуса-Липшютца;
- Микозы (трихофития, микроспория, кандидозное поражение кожи и др.);
- Мозоли и омозоленности;
- Монетовидная экзема;
- Муциноз кожи;
- Недержание пигментации (синдром Блоха-Сульцбергера);
- Нейродермит;
- Нейрофиброматоз (болезнь Реклингхаузена);
- Ожоги;
- Отморожения;
- Папулы Готтрона;
- Парапсориаз;
- Паронихии;
- Пилонидальная киста;
- Пламенеющий невус;
- Пигментная хроническая пурпура;
- Пиодермия (стрептодермия или стафилодермия);
- Питириаз белый и розовый;
- Пемфигоид;
- Периоральный дерматит;
- Пинта;
- Пойкилодермия Сиватта;
- Полиморфная световая сыпь;
- Полиморфный дермальный ангиит;
- Потница глубокая, кристаллическая, красная;
- Почесуха;
- Приобретенный фолликулярный кератоз;
- Преходящий акантолитический дерматоз;
- Простой хронический лишай;
- Псориаз;
- Пятнистая лихорадка скалистых гор;
- Пузырчатка;
- Рак кожи плоскоклеточный;
- Ретикулез;
- Ринофима;
- Розацеа;
- Синдром Стивенса-Джонсона;
- Склеродермия;
- Склерема и склередема;
- Солнечный ожог;
- Старческая атрофия кожи;
- Субкорнеальный пустулезный дерматит;
- Токсический эпидермальный некролиз (синдром Лайелла);
- Туберкулез кожи;
- Угри;
- Флегмона;
- Фототоксическая реакция лекарственная;
- Фотодерматоз;
- Фрамбезия;
- Фурункулы;
- Хейлиты;
- Хлоазма;
- Чесотка;
- Эластоз;
- Экзема;
- Эозинофильный целлюлит Уэлса;
- Эритема токсическая, узловатая, маргинальная, кольцевидная центробежная, узорчатая, ожоговая, септическая, многоформная буллезная и небуллезная;
- Эритематозная опрелость;
- Эритразма;
- Эритроз (болезнь Лане);
- Язва бурули.
В список включено большинство известных и идентифицированных в настоящее время заболеваний кожи, однако редкие болезни, которые практически не встречаются в практике дерматолога первичного звена (обычной многопрофильной поликлиники или частного медицинского центра) не приведены.
В данном списке приведены официальные названия заболеваний кожи, которыми они обозначаются в международной классификации болезней (МКБ-10). Рядом с некоторыми официальными названиями в скобках приведены другие, исторически принятые и по-прежнему использующиеся в настоящее время.
Поскольку заболеваний кожи довольно много, и они различаются по причинам возникновения, по особенностям течения, а также по типу патологического процесса, имеющего превалирующее влияние в развитии клинических проявлений, то их делят на несколько больших групп. Группы заболеваний кожи можно условно назвать видами, поскольку они выделяются на основании одновременно трех очень важных признаков – характера причинного фактора, типа патологического процесса и ведущего клинического симптома.
Так, в настоящее время все заболевания кожи делятся на следующие виды:
1.Пиодермии (гнойничковые заболевания кожи):
- Стрептодермии;
- Стафилодермии;
- Стрепто-стафилодермии;
- Пиоаллергиды.
2.Микозы кожи (грибковые инфекции):
- Стригущий лишай;
- Отрубевидный (разноцветный) лишай;
- Эпидермофития;
- Рубромикоз;
- Онихомикоз;
- Кандидоз кожи;
- Фавус.
3.Паразитарные поражения кожи:
- Чесотка;
- Демодекоз.
Смотрите так же: Вирус клещевого энцефалита анализ
4.Инфекционные заболевания кожи:
- Лепра;
- Туберкулез;
- Лейшманиоз;
- Импетиго;
- Фурункул;
- Абсцесс;
- Флегмона;
- Паронихия;
- Пилонидальная киста;
- Эритразма;
- Ветряная оспа;
- Натуральная оспа и т.д.
5.Вирусные дерматозы:
- Герпес;
- Бородавки;
- Контагиозный моллюск.
6.Наследственные (генетические) заболевания кожи:
- Ихтиоз;
- Ксеродермия;
- Врожденная ихтиозоформная эритродермия Брока;
- Волосяной лишай;
- Простой буллезный эпидермолиз;
- Дистрофический эпидермолиз;
- Синдром Вебера-Коккейна;
- Нейрофиброматоз (болезнь Реклингаузена).
7.Коллагенозы:
- Дерматомиозит;
- Системная красная волчанка;
- Склеродермия;
- Склерема;
- Склередема;
- Периартериит узелковый;
- Пойкилодермия сосудистая атрофическая;
- Аньюм.
8.Дерматиты:
- Ожоги;
- Обморожения;
- Дисгидроз (помфоликс);
- Монетовидная экзема;
- Дерматиты пеленочный, аллергический, себорейный, контактный, эксфолиативный, раздражительный контактный, инфекционный, лучевой;
- Синдром Лайелла;
- Эритематозная опрелость;
- Питириаз белый.
9.Экзема.
10.Нейродерматозы:
- Кожный зуд;
- Почесуха;
- Нейродермит;
- Крапивница;
- Простой хронический лишай.
11.Хейлиты.
12.Папулосквамозные заболевания:
- Псориаз;
- Парапсориаз;
- Красный плоский лишай;
- Лихен;
- Синдром Джанотти-Крости синдром.
13.Буллезные (пузырные) дерматозы:
- Истинная пузырчатка;
- Пемфигоид;
- Преходящий акантолитический дерматоз (Гровера);
- Приобретенный фолликулярный кератоз;
- Буллезный эпидермолиз;
- Дерматит герпетиформный (болезнь Дьюринга).
14.Эритемы:
- Лишай Жильбера (розовый лишай);
- Многоморфная экссудативная эритема;
- Мигрирующая эритема Афцелиуса-Липшютца;
- Синдром Стивенса-Джонсона;
- Эритроз (болезнь Лане);
- Септическая эритема.
15.Патология сосудов кожи:
- Дермальный ангиит полиморфный;
- Пурпура пигментная хроническая;
- Васкулит Рейтера;
- Розацеа;
- Ливедоаденит;
- Узелковый периартериит;
- Злокачественная гранулема лица;
- Трехсимптомная болезнь Гужеро-Дюппера.
16.Ретикулезы кожи:
- Первичный ретикулез;
- Ретикулосаркоматоз Готтрона;
- Ангиоретикулез Капоши;
- Пигментная крапивница (мастоцидоз, тучноклеточный ретикулез).
17.Себорея:
- Астеатоз (атерома, стеацитома);
- Акне;
- Угри;
- Ринофима;
- Гипергидроз;
- Ангидроз;
- Красная зернистость носа.
18.Нарушения пигментации кожи:
- Витилиго;
- Хлоазма;
- Веснушки;
- Лентиго;
- Винные пятна;
- Кофейные пятна;
- Недержание пигментации (синдром Блоха-Сульцбергера);
- Линия Фуска (синдром Андерсена-Верно-Гакстаузена);
- Тепловой меланоз Бушке;
- Меланоз Риля;
- Токсическая меланодермия Гофмана-Габермана;
- Эритроз Брока;
- Пойкилодермия Сиватта;
- Фотодерматоз.
19.Заболевания кожи, характерные для жаркого климата:
- Язва бурули;
- Фрамбезия;
- Пинта;
- Пятнистая лихорадка скалистых гор.
20.Онкологические заболевания:
- Плоскоклеточный рак кожи;
- Меланома;
- Базалиома.
21.Доброкачественные новообразования кожи (липома и др.).
22.Травмы кожи:
- Ушибы;
- Ссадины;
- Обморожения;
- Раны;
- Занозы;
- Укусы змей.
23.Метаболические заболевания кожи, обусловленные нарушением обмена веществ:
- Кальциноз;
- Амилоидоз;
- Липоидный некробиоз кожи;
- Дефицит витаминов.
24.Атрофические и гипертрофические заболевания кожи:
- Атрофический акродерматит;
- Крауроз вульвы или полового члена;
- Меланоз Риля;
- Анетодермия Швеннингера-Буцци;
- Анетодермия Ядассона-Пеллизари;
- Атрофодермия Пазини-Пьерини;
- Кератоз;
- Келоидный рубец;
- Гранулемы.
25.Профессиональные заболевания кожи (развиваются у людей, контактирующих с вредными химическими веществами и возбудителями инфекций или постоянно травмирующих кожу какими-либо физическими факторами):
- Аллергические дерматозы;
- Химические ожоги;
- Эпидермиты;
- Масляные фолликулиты;
- Токсические меланодермии;
- Язвы кожи;
- Бородавки;
- Профессиональная экзема;
- Мозоли и омозоленности;
- Ожоги и обморожения;
- Эризипилоид (свиная рожа).
26.Другие заболевания кожи:
- Гипергидроз;
- Ангидроз;
- Гипертрихоз;
- Изменение окраски волос;
- Киста эпидермальная, триходермальная;
- Атерома;
- Лихорадочный нейтрофильный дерматоз Свита;
- Эозинофильный целлюлит Уэлса;
- Муциноз.
Разделение заболеваний кожи на вышеперечисленные виды используется врачами-дерматологами в клинической практике, поскольку позволяет объединить в одну группу патологию с общими клиническими симптомами и одинаковым механизмом развития. В свою очередь, подобное объединение в одну группу патологий со сходными симптомами и механизмами развития позволяет вырабатывать оптимальные подходы к терапии сразу нескольких заболеваний кожи.
Помимо приведенной классификации существует еще несколько вариантов разделения заболеваний кожи на виды, однако в странах СНГ они используются гораздо реже. Основным отличием других классификаций от приведенной является меньшее количество видов заболеваний кожи, поскольку сходные разновидности объединяются в более крупные группы. Например, согласно международной классификации болезней 10 пересмотра (МКБ-10) выделяют большую группу (вид) инфекционных заболеваний кожи, в которую входят микозы, пиодермии, паразитарные поражения и другие виды из приведенной выше классификации. А все заболевания, протекающие с образованием пузырьков и корочек, объединяются в группу папулосквамозных (псориаз, парапсориаз, лихен, красный плоский лишай и др.).
Заболевания кожи – фото
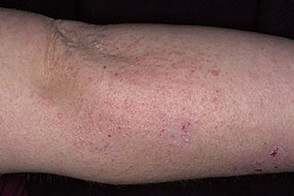
На данной фотографии показан атопический дерматит
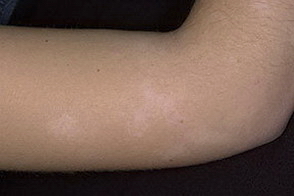
На данной фотографии изображен простой лишай
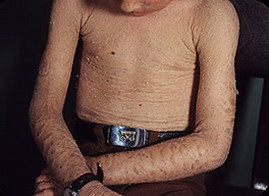
На данной фотографии изображен ихтиоз
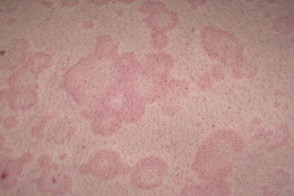
На данной фотографии изображена крапивница
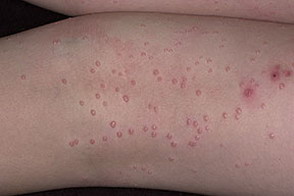
На данной фотографии изображен контагиозный моллюск
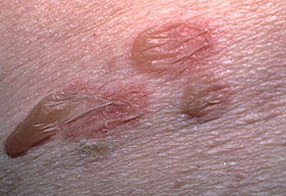
На данной фотографии изображена пузырчатка (пемфигус)
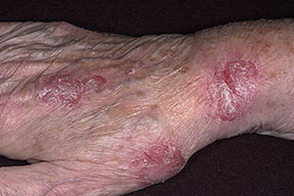
На данной фотографии изображен псориаз
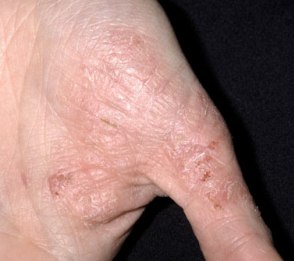
На данной фотографии изображена экзема
Заболевания кожи лица – фото
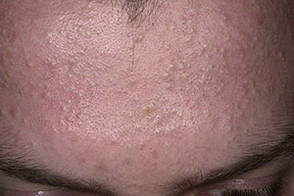

На данной фотографии показаны акне (слева – закрытые комедоны, справа – открытые комедоны)
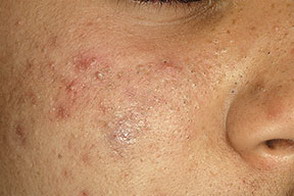
На данной фотографии показаны кистозные акне
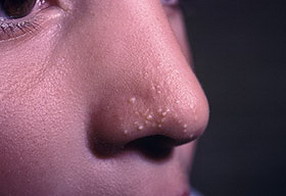
На данной фотографии показаны милиумы
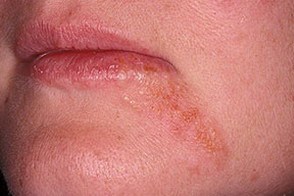
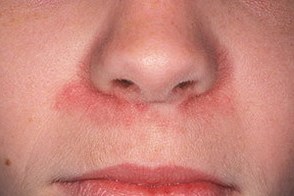
На данной фотографии показан периоральный дерматит (очаги красной воспаленной кожи в области рта и рядом с крыльями носа).
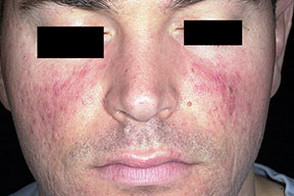
На данной фотографии показана розацеа
Грибковые заболевания кожи – фото
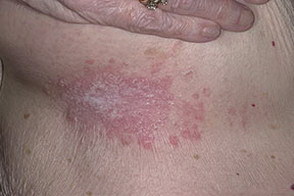
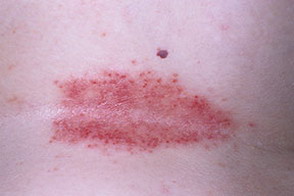
На данной фотографии изображен кандидоз кожи (кандидозная опрелость)
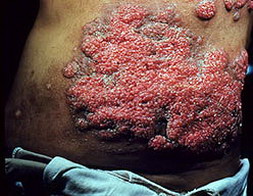
На данной фотографии изображен кокцидиомикоз
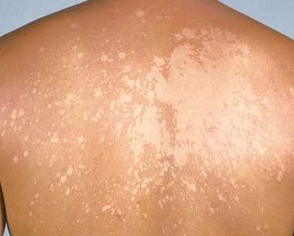
На данной фотографии изображен отрубевидный лишай
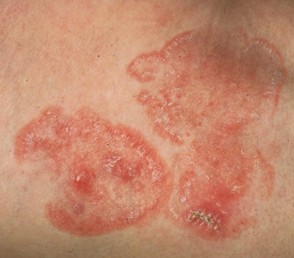
На данной фотографии изображен микоз кожи
Заболевания кожи головы – фото
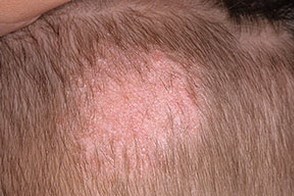
На данной фотографии изображен микоз головы
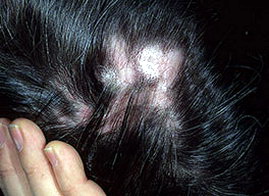
На данной фотографии изображена дискоидная красная волчанка
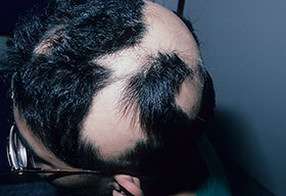
На данной фотографии изображена очаговая алопеция
Причины заболеваний кожи
Первым и основным причинным фактором кожных болезней является неспособность печени, почек, кишечника, селезенки и лимфатической системы полностью выводить все токсические вещества, имеющиеся в организме. Токсические вещества могут вырабатываться в организме в процессе жизнедеятельности, а могут поступать извне в виде лекарств, овощей и фруктов, обработанных пестицидами, гербицидами и т.д. Если печень и селезенка не успевают обезвреживать данные токсические вещества, а кишечник, лимфатическая система и почки их выводить, то они начинают удаляться из организма именно через кожу. И это становится причиной развития многих заболеваний кожи, таких, как дерматиты, дерматозы, псориаз, экзема и др.
Вторым очень важным причинным фактором заболеваний кожи являются аллергические реакции и раздражение кожного покрова химическими веществами, физическими предметами и другими вещами, имеющимися в окружающей среде (яркое солнце, ветер, низкая или высокая температура и т.д.).
Третьим по важности причинным фактором заболеваний кожи являются инфекции. Причем речь идет не только об инфекциях самой кожи, развивающихся при попадании на кожные покровы различных патогенных микроорганизмов, таких, как грибки, бактерии, вирусы и другие, но и об инфекционных заболеваниях внутренних органов, например, гепатит, тонзиллит, синусит и т.д. При наличии инфекционного очага в организме органы выделения (почки, кишечник, печень и лимфатическая система) не успевают обезвреживать и удалять образующиеся в большом количестве токсические вещества, вследствие чего они начинают выводиться через кожу, провоцируя развитие ее заболеваний.
Четвертым по важности причинным фактором заболеваний кожи являются «внутренние аллергены», представляющие собой вещества, белковой природы, вырабатываемые глистами или условно-патогенными микроорганизмами, например, стафилококками, стрептококками, грибками рода Кандида и другими. Данные белковые молекулы постоянно присутствуют в организме и являются источником непрекращающегося раздражения и стимуляции иммунной системы, что может клинически выражаться в провоцировании кожных заболеваний в виде сыпи, волдырей и т.д.
Пятыми по важности причинными факторами заболеваний кожи являются дисбактериоз кишечника и стрессы.
Заболевания кожи – симптомы (признаки)
Симптомы заболеваний кожи весьма разнообразны, однако все они объединены общими признаком – наличие какого-либо изменения структуры кожного покрова. Данные изменения структуры кожи могут быть представлены следующими элементами:
- Бугорки;
- Вегетации;
- Волдыри;
- Лихенификация;
- Папулы (узелки);
- Петехии;
- Пузырьки;
- Пузыри;
- Пустулы (гнойнички);
- Пятна;
- Пятна гипермеланозные или гипомеланозные;
- Телеангиэктазии;
- Трещины;
- Узел;
- Чешуйки;
- Эрозии;
- Экскориации;
- Экхимозы;
- Язвы.
Перечисленные элементы образуются при заболеваниях кожи и определяют клинические симптомы и признаки патологии. Причем для каждого заболевания или вида патологий характерны определенные патологические элементы, благодаря чему по их характеру и свойствам можно точно диагностировать болезнь кожи. Рассмотрим характеристику патологических элементов, являющихся симптомами заболеваний кожи.
 Бугорок является плотным округлым образованием, возвышающимся над кожей и не имеющим полости внутри. Цвет, плотность и размер бугорка могут быть различными. Кроме того, близко расположенные бугорки сливаются между собой, образуя инфильтрат. После завершения воспалительного процесса на месте бугорка формируется язва или рубец. Именно это отличает бугорок от папулы. Бугорки характерны для туберкулеза, лейшманиоза, лепры, поздних стадий сифилиса, хромомикоза.
Бугорок является плотным округлым образованием, возвышающимся над кожей и не имеющим полости внутри. Цвет, плотность и размер бугорка могут быть различными. Кроме того, близко расположенные бугорки сливаются между собой, образуя инфильтрат. После завершения воспалительного процесса на месте бугорка формируется язва или рубец. Именно это отличает бугорок от папулы. Бугорки характерны для туберкулеза, лейшманиоза, лепры, поздних стадий сифилиса, хромомикоза.
Вегетации представляют собой утолщение кожи, возникшее в области папул и язв из-за длительного течения хронического воспалительного процесса. Вегетации эрозируются, кровоточат и в них могут развиваться гнойные инфекции.
Волдырь представляет собой возвышающееся над поверхностью кожи округлое или овальное образование. Волдыри бывают розовыми или белыми с розовой каймой. Размер волдыря может быть различным – от нескольких миллиметров до сантиметров в диаметре. Волдыри характерны для ожогов, укусов насекомых, аллергических реакций на медикаменты, а также буллезных заболеваний (пузырчатка, пемфигоид и др.).
Лихенификации представляют собой разрастания глубокого слоя эпидермиса и увеличение количества отростков эпителиальных клеток. Внешне лихенификации выглядят, как участки сухой утолщенной кожи с измененным рисунком, покрытые чешуйками. Лихенификации характерны для солнечных ожогов, расчесов и хронических воспалительных процессов.
Папула (узелок) представляет собой возвышающееся плотное образование из измененного участка кожи, внутри которого отсутствует полость. Папулы образуются при отложении продуктов обмена веществ в дерме или при увеличении размеров клеток, образующих кожные структуры. Форма папул может быть различной – округлой, полушаровидной, полигональной, плоской, остроконечной. Цвет узелков также бывает различным в зависимости от того, в результате какого процесса они сформировались, например, розово-красные при воспалении в дерме, коричневые при увеличении размеров меланоцитов, бело-желтые при ксантоме и т.д.
Смотрите так же: Какие признаки при хламидиозе у мужчин
Розово-красные папулы характерны для инфекций кожи, таких, как лепра и туберкулез. Бело-желтые папулы характерны для ксантомы, бледно-розовые – для вторичного сифилиса. Красные папулы при псориазе и грибовидном микозе сливаются между собой, образуя бляшку.
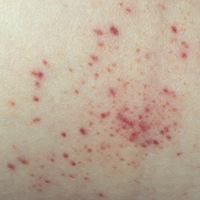 Петехии и экхимозы представляют собой пятна на коже различной формы и размера, которые на начальных этапах окрашены в красный цвет, но постепенно меняют окраску на синюю, а затем последовательно на зеленую и желтую. Пятна менее 1 см в диаметре называются петехиями, а более – экхимозами.
Петехии и экхимозы представляют собой пятна на коже различной формы и размера, которые на начальных этапах окрашены в красный цвет, но постепенно меняют окраску на синюю, а затем последовательно на зеленую и желтую. Пятна менее 1 см в диаметре называются петехиями, а более – экхимозами.
Пузырек представляет собой небольшое образование округлой формы диаметром не более 5 мм, возвышающееся над кожей и заполненное жидким содержимым (кровянистым или серозным). Как правило, пузырьки формируются в большом количестве на ограниченном участке кожи, образуя скопления. Если пузырек подсыхает, то на его месте формируется корочка, а если вскрывается, то эрозия. Пузырьки характерны для всех видов герпеса, оспы, энтеровирусной инфекции, эризипилоида и грибковой инфекции стоп.
Пузырь представляет собой отслоение верхнего слоя кожи без нарушения его целостности и образование как бы надутого мешка. Внутри пузыря находится жидкость. Данные элементы характерны для пузырчатки, пемфигоида, ожогов, многоформной эритемы.
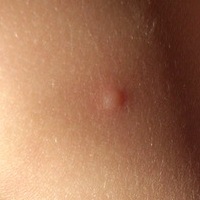
Пустула (гнойничок) представляет собой округлое, небольшое (не более 5 мм) образование, возвышающееся над кожей и заполненное гноем белого, зеленого или желто-зеленого цвета. Гнойнички могут формироваться из пузырьков и пузырей, а также характерны для пиодермий.
Пятно представляет собой изменение окраски кожи с сохранной структурой на ограниченном округлом участке. То есть, кожный рисунок при пятне остается нормальным, а изменяется только его окраска. Если в области пятна расширены сосуды, то оно розовое или ярко-красное. Если же в области пятна расположены венозные сосуды, то оно окрашено в темно-красный. Множественные мелкие пятна красного цвета не более 2 см в диаметре называются розеолой, а такие же, но более крупные пятна – эритемой. Пятна-розеолы характерны для инфекционных заболеваний (корь, краснуха, брюшной тиф и т.д.) или аллергических реакций. Эритемы характерны для ожогов или рожистого воспаления.
Пятна гипермеланозные и гипомеланозные представляют собой участки кожи различной формы и размеров, окрашенные либо в темный цвет, либо практически обесцвеченные. Гипермеланозные пятна окрашены в темные цвета. Причем если пигмент находится в эпидермисе, то пятна имеют коричневый цвет, а если в дерме – то серо-синий. Гипомеланозные пятна – это участки кожи со светлой окраской, порой полностью белые.
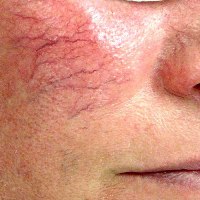 Телеангиэктазии представляют собой красные или синюшные участки кожи с сосудистыми звездочками. Телеангиэктазии могут быть представлены единичными видимыми расширенными сосудами или их скоплениями. Наиболее часто подобные элементы развиваются при дерматомиозите, псориазе, системной склеродермии, дискоидной или системной красной волчанке, а также крапивнице.
Телеангиэктазии представляют собой красные или синюшные участки кожи с сосудистыми звездочками. Телеангиэктазии могут быть представлены единичными видимыми расширенными сосудами или их скоплениями. Наиболее часто подобные элементы развиваются при дерматомиозите, псориазе, системной склеродермии, дискоидной или системной красной волчанке, а также крапивнице.
Трещина представляет собой надрыв кожи линейной формы, возникающий на фоне сухости и уменьшения эластичности эпидермиса. Трещины характерны для воспалительных процессов.
Узел является плотным, крупным образованием до 5 – 10 см в диаметре, возвышающимся над поверхностью кожи. Узлы образуются при воспалительных процессах в коже, поэтому окрашены в красный или розово-красный цвет. После разрешения заболевания узлы могут обызвествляться, формировать язвы или рубцы. Узлы характерны для узловой эритемы, сифилиса и туберкулеза.
Чешуйки представляют собой отторгшиеся роговые пластинки эпидермиса. Чешуйки могут быть мелкими или крупными и характерны для ихтиоза, паракератоза, гиперкератозов, псориаза и дерматофитий (грибковая инфекция кожи).
Эрозия представляет собой нарушение целостности эпидермиса и, как правило, появляется на месте вскрывшегося пузыря, пузырька или гнойничка, а также может формироваться при нарушении кровотока или сдавлении кровеносных и лимфатических сосудов кожи. Эрозии выглядят, как мокнущая, влажная поверхность, окрашенная в розово-красный цвет.
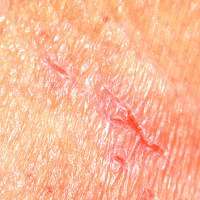 Экскориация – это расчес на коже, представляющий собой нарушение целостности эпидермиса и дермы, возникший вследствие механического действия на нее ногтями или предметами. Как правило, экскориации человек делает сам, поскольку не может сдержать желания почесать кожу на фоне сильного зуда.
Экскориация – это расчес на коже, представляющий собой нарушение целостности эпидермиса и дермы, возникший вследствие механического действия на нее ногтями или предметами. Как правило, экскориации человек делает сам, поскольку не может сдержать желания почесать кожу на фоне сильного зуда.
Характеристика некоторых видов заболеваний кожи
Инфекционные заболевания кожи
Грибковые заболевания кожи
Гнойничковые заболевания кожи
Гнойные заболевания кожи
Аллергические заболевания кожи
Аллергические заболевания кожи представляют собой довольно большую группу патологий, среди которых наибольшее значение играют дерматиты и экзема. Дерматиты и экземы протекают длительно, обострения чередуются с ремиссиями. При этом каждый контакт с любыми аллергенами может привести к очередному обострению дерматита.
Другими вариантами аллергических заболеваний кожи являются однократные реакции иммунной системы на какой-либо аллерген, например, крапивница, токсический эпидермальный некролиз, многоморфная эритема, пурпура и др. Данные аллергические заболевания не склонны к длительному хроническому течению, с чередованием обострений и ремиссий. Для них характерно резкое и бурное начало с последующим постепенным угасанием выраженности реакции и, соответственно, выздоровлением.
Вирусные заболевания кожи
Воспалительные заболевания кожи
Паразитарные заболевания кожи
Онкологические заболевания кожи
Заболевания кожи у детей и новорожденных
Лечение кожных болезней
 Лечение заболеваний кожи проводится в несколько этапов, поскольку помимо устранения причинного фактора и купирования воспалительного или атрофического процесса необходимо добиться полной регенерации пораженных участков, чтобы они могли в дальнейшем нормально выполнять свои функции.
Лечение заболеваний кожи проводится в несколько этапов, поскольку помимо устранения причинного фактора и купирования воспалительного или атрофического процесса необходимо добиться полной регенерации пораженных участков, чтобы они могли в дальнейшем нормально выполнять свои функции.
На первом этапе обязательно применяются средства для устранения причинного фактора, например, антибиотики, противогрибковые, противовирусные или противопаразитарные препараты при инфекционных заболеваниях, антигистаминные лекарства – при аллергических патологиях, кератолитики – при кератозах, угрях и т.д.
На втором этапе применяют различные средства, уменьшающие выраженность воспалительного процесса на коже. Для этого используют мази, крема, специальную косметику и средства для умывания и т.д. Подбор средств всегда должен производиться индивидуально на основании состояния, чувствительности и реакции кожи.
Одновременно для улучшения метаболизма, кровотока и лимфотока в коже, ускорения ее регенерации и подавления патологического процесса применяют методы фитотерапии, гомеопатии и физиотерапии. Наиболее эффективны и популярны ультрафиолетовое облучение крови, криотерапия, маски и обертывания.
Параллельно с лечением заболевания кожи необходимо применять средства для устранения кишечного дисбактериоза, а также для улучшения выведения токсических веществ через почки, кишечник и лимфатическую систему. В лечении самых разнообразных заболеваний кожи от банальной аллергической сыпи до псориаза весьма эффективно применение энтеросорбентов (Полифепан, Полисорб, Энтеросгель и др.), которые следует принимать курсами по 2 – 3 недели.
Лечение грибковых заболеваний кожи
Лечение грибковых заболеваний кожи производится при помощи противогрибковых препаратов, которые следует одновременно принимать внутрь и наносить наружно на области поражения. Выбор противогрибкового препарата, его дозировка и длительность применения определяются видом грибковой инфекции и ее локализацей. Например, при инфицировании волосистой части головы или ногтей противогрибковые препараты придется принимать дольше и в более высоких дозировках, чем при грибковой инфекции гладкой кожи.
Нельзя лечить грибковые заболевания только наружными средствами, поскольку это неэффективно и в 100% случаев через некоторое время после завершения курса терапии, когда кажется, что все хорошо, возникнет рецидив. Дело в том, что наружные средства не способны уничтожить споры грибков, находящиеся в глубоких слоях кожи, поскольку проникнуть в них они не могут. А для полного излечения обязательно необходимо уничтожить эти споры, поскольку в противном случае они обязательно активизируются и вызовут рецидив грибковой инфекции кожи. Именно для уничтожения спор в глубоких слоях кожи нужно принимать противогрибковые препараты внутрь.
Особенности лечения грибковых заболеваний кожи — видео
Заболевания кожи: симптомы, лечение и профилактика чесотки — видео
Заболевания кожи атопический дерматит и псориаз: причины, симптомы и проявления, обострения и ремиссии, уход за кожей и лечение, диета — видео
Наследственное заболевание кожи: ламиллярный ихтиоз — видео
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
