Содержание статьи:
- 1 О чем говорит повышенная мочевая кислота в крови
- 2 Как подготовиться к сдаче анализа
- 3 Норма мочевой кислоты в крови
- 4 Причины повышенной мочевой кислоты в крови
- 5 Как лечить повышенную мочевину в крови
- 6 Какая должна быть диета?
- 7 Поговорим про повышенные лимфоциты в крови у взрослого
- 8 Лимфоциты и их функция
- 9 Анализ на определение
- 10 Значение результатов анализа и допустимые нормы
- 11 Повышенные значения
- 12 Ревмопробы анализ
- 13 Лабораторная диагностика Ревмопробы
- 14 Ревмопробы: Альбумин
- 15 Ревмопробы на анализ Ревматоидного фактора
- 16 Ревмопробы, анализирующие Антистрептолизин-О
- 17 Ревмопробы на С-реактивный белок (СРБ)
- 18 Ревмопробы на Мочевую кислоту
- 19 Ревмопробв на Циркулирующие иммунные комплексы
- 20 Какие бывают анализы крови на гормоны надпочечников и помощь в их расшифровке
-
21 Дегидроэпиандростерон
- 21.1 Норма показателей
- 21.2 Когда назначаются
- 21.3 Как проводится подготовка к сдаче анализа
- 21.4 Когда сдают анализ
- 21.5 Как сдавать кровь на кортизол
- 21.6 Какие нормы кортизона в крови
- 21.7 Отклонения от нормы
- 21.8 За что отвечает гормон
- 21.9 Когда назначается
- 21.10 Отклонения от норматива
- 21.11 Как подготовиться к сдаче
О чем говорит повышенная мочевая кислота в крови
Мочевая кислота является одним из веществ, естественно производимых организмом. Она возникает в результате распада пуриновых молекул, содержащихся во многих продуктах, под действием фермента, который называется ксантиноксидаза.
После использования, пурины деградируют до мочевой кислоты и обрабатываются. Некоторые из них остаются в крови, а остаток ликвидируется почками.
Отклонения уровня мочевой кислоты в крови могут быть обусловлены относительно безобидными факторами, и даже суточными колебаниями (по вечерам ее концентрация возрастает).
Поэтому необходимо выяснить причину, если обнаружена повышенная мочевая кислота в крови — что это такое: результат интенсивной физической нагрузки, следствие диеты или признак серьезной органической патологии. Какие патологии вызывают отклонение уровня мочевой кислоты? Поговорим об этом подробнее.
Как подготовиться к сдаче анализа
Для прохождения биохимического анализа крови, при котором определяется уровень содержания мочевой кислоты, накануне необходимо придерживаться таких правил :
- Никаких соков, чая, кофе.
- Жевательная резинка тоже не рекомендуется.
- Не потребляйте алкоголь за сутки до сдачи крови.
- Не курите за час до биохимического анализа.
- Желательно, чтобы прошло 12 часов с момента принятия пищи.
- Брать кровь следует в утреннее время.
- Исключить психоэмоциональные нагрузки и стрессы.
Расшифровка анализа и дальнейшие назначения должны проводиться только лечащим врачом.
Норма мочевой кислоты в крови
Нормальное содержание отличается в зависимости от пола и возраста – у молодых меньше, чем у пожилых, а у мужчин больше, чем у женщин:
- дети до 12 лет: 120-330;
- женщины до 60 лет: 200-300;
- мужчины до 60 лет: 250-400;
- женщины от 60 лет: 210-430;
- мужчины от 60 лет: 250-480;
- норма у женщин от 90 лет: 130-460;
- норма у мужчин от 90 лет: 210-490.
Основные функции мочевой кислоты:
- Активирует и усиливает действие норадреналина и адреналина – это стимулирует работу головного мозга и нервной системы в целом;
- Является антиоксидантом – защищает организм от свободных радикалов и препятствует раковому перерождению клеток.
Уровень мочевой кислоты, определяемый по биохимическому анализу крови, говорит о состоянии здоровья. Сдвиги содержания данного продукта обмена в крови как в сторону повышения, как и в сторону понижения, зависят от двух процессов: образования кислоты в печени и времени выведения ее почками, которые могут изменяться вследствие различных патологий.
Причины повышенной мочевой кислоты в крови
Почему у взрослых мочевая кислота в крови повышена, и что это значит? Превышение верхней границы называется гиперурикемией. По данным медицинской статистики она чаще наблюдается у мужчин, чем у женщин. Гиперурикемия возможна в виде непостоянного скачка в физиологических условиях:
- избытком белковой пищи;
- физическими нагрузками;
- длительным голоданием;
- злоупотреблением спиртными напитками.
Другие причины увеличения мочевой кислоты выше нормы наблюдаются при следующих патологических состояниях:
- Артериальная гипертензия. Уже при 2 стадии АГ наблюдается повышение мочевой кислоты. Гиперурикемия приводит к повреждению почек, способствуя прогрессированию основного заболевания. На фоне гипотензивной терапии уровень мочевой кислоты может прийти к норме без специфической терапии. Если же такой динамики не наблюдается, рекомендовано соблюдение специальной диеты (см. ниже) и увеличение физической активности, с дальнейшей терапией гиперурикемии.
- Сниженное выделение мочевой кислоты почками при почечной недостаточности, поликистозе почек, отравлении свинцом с развитием нефропатии, ацидозе и токсикозе беременных.
- Одной из причин повышения мочевой кислоты в крови медицина называет неправильное питание, а именно, потребление неразумного количества продуктов, аккумулирующих пуриновые вещества. Это – копчености (рыба и мясо), консервы (особенно — шпроты), печень говяжья и свиная, почки, жареные мясные блюда, грибочки и другие всякие вкусности. Большая любовь к этим продуктам приводит к тому, что нужные организму пуриновые основания усваиваются, а конечный продукт – мочевая кислота, оказывается лишней.
- Повышенный уровень холестерина и липопротеинов. Довольно часто развитию явных клинических признаков подагры и гипертонической болезни предшествует длительное бессимптомное повышение различных компонентов липодиграммы.
- Еще одной причиной повышенного состояния кислоты является подагра. В данном случае мы можем уже говорить о том, что избыточное количество мочевой кислоты и вызывает само заболевание, то есть присутствуете причинно-следственная связь.
- Прием медицинских препаратов: мочегонные средства, препараты от туберкулеза, аспирин, химиотерпия раковых заболеваний.
- Болезни эндокринных органов, среди которых: гипопаратиреоз, акромегалия, сахарный диабет.
В случае, если у женщины или мужчины мочевая кислота в крови повышена, следует сдать кровь на анализ несколько раз, чтобы видеть показатели в динамике.
Как правило, само по себе первоначальное повышение уровня мочевой кислоты в крови происходит без заметных симптомов, и выясняется случайно, по результатам анализов, сданных в ходе профилактического обследования или в результате лечения другого заболевания.
Когда уровень мочевой кислоты поднимается достаточно высоко, могут появиться такие симптомы :
- острые боли в суставах конечностей из-за кристаллизации в них солей;
- появление на коже подозрительных пятен, небольших язв;
- уменьшение объёма выводимой мочи;
- покраснение локтей и коленей;
- резкие скачки давления, нарушения сердечного ритма.
Лечение гиперурикемии назначается, только если обнаружено заболевание с таким симптомом. Прочие причины устраняются путём коррекцией питания и образа жизни. Специальная диета понадобится в любом случае.
Одним из самых распространенных осложнений из-за высокого содержания мочевой кислоты в крови является подагра. Это воспаление суставов, или артрит, который вызывает значительную боль у того, кто им страдает, и может сделать его нетрудоспособным.
Гиперурикемия повышает риск развития подагры, поскольку мочевая кислота, накапливаясь в крови, вызывает формирование микроскопических кристаллов в суставе. Эти кристаллы могут проникать в синовиальное соединение и вызывать боль, когда во время движения в суставе происходит трение.
Подагра на ноге
Как лечить повышенную мочевину в крови
В случае повышения уровня мочевины в крови, комплексная схема лечение состоит из таких мероприятий:
- Прием препаратов с диуретическим действием и средств, позволяющих снизить выработку мочевой кислоты (Аллопуринол, Колцихин).
- Коррекция диеты с преобладанием постных, овощных блюд, исключение алкогольных напитков.
- Увеличение количество потребляемой жидкости , в том числе – соков, компотов.
Залогом выздоровления от гиперурикемии является специальная диета, в которой должны отсутствовать продукты с большой концентрацией пуринов.
При лечении гиперурикемии также применяют народные средства. Для этой цели внутрь принимаются отвары и настои из брусники, листьев березы, крапивы. Для ножных ванн применяются настои из календулы, ромашки и шалфея.
Какая должна быть диета?
Питание при повышенной мочевой кислоте должно быть сбалансированным и диетическим. При этом нужно максимально уменьшить количество соли в рационе.
Диета предполагает категорический запрет :
- на алкогольные напитки;
- наваристые бульоны;
- жирные мясные и рыбные блюда, субпродукты, копчености, сосиски и т.д;
- острые приправы, закуски, соусы, соления и другие продукты содержащих большое количество солей натрия.
Кроме того, настоятельно рекомендуется снизить в рационе следующие продукты :
- бобовые, грибы;
- шоколад, кофе, какао;
- помидоры, шпинат.
Очень полезно принимать в пищу :
- зеленые яблоки разных сортов;
- чеснок и лук;
- лимоны и остальные цитрусовые;
- белый и черный хлеб;
- зелень укропа;
- яйца, но не больше 3 шт. в неделю;
- чай зеленый или травяной;
- тыква и морковь;
- свекла;
- огурцы и белокочанная капуста;
- творог, кефир, сметана;
- арбузы;
- очищенный картофель, приготовленный любым способом;
- нежирное вареное мясо и рыба;
- отваренное, а затем запеченное в духовке мясо кролика, курицы и индейки;
- различные растительные масла, особенно оливковое.
Объем выпиваемой жидкости в сутки должен составлять 2-2,5 л в сутки, большую часть которой должна составлять чистая вода
Придерживаться основных принципов диеты при повышенной мочевой кислоте придется на протяжении всей жизни, так как заболевание может рецидивировать. Составить меню и подобрать продукты может терапевт или уролог, но перед этим пациенту необходимо сдать комплекс анализов, которые помогут составить правильный и эффективный рацион в лечебных целях.
Смотрите так же: Самые эффективные препараты от лямблиоза
Если диета не помогает уменьшить симптомы и снизить уровень мочевой кислоты, то назначаются лекарственные препараты. Аллопуринол, Сульфинпиразон, Бензобромарон, Колхицин — средства, позволяющие заблокировать синтез в печени.
Поговорим про повышенные лимфоциты в крови у взрослого
Каждый человек должен знать, что в его крови содержатся особые клетки, которые могут во время предоставить информацию о наличии в организме различных заболеваний. Эти клетки называются лимфоцитами.
Лимфоциты и их функция
Лимфоциты – это компоненты белой крови (лейкоцитов), которые составляют часть иммунной системы. Лимфоциты осуществляют одну главную и важную функцию. Они предоставляют иммунный ответ организму, если в организме обнаруживается какое-то чужеродное тело. Под чужеродными вторжениями понимаются различные вирусы, бактерии и т.д.
Наглядно про лимфоциты
Анализ на определение
Определить лимфоциты в составе крови и их количество можно с помощью самого простого исследования – анализа крови. Такой клинический анализ позволяет выявить общий суммарный показатель лимфоцитов.
Анализ крови применяется в качестве основного метода диагностики повышенного уровня лимфоцитов. Поэтому для ранней диагностики в организме какого-либо серьезного заболевания, важно сдавать кровь на исследование не менее 1 раза в полгода.
Для того чтобы результат анализа был более точным нужно к нему подготовиться.
Анна Поняева. Закончила нижегородскую медицинскую академию (2007-2014) и Ординатуру по клинико-лабораторной диагностике (2014-2016).Задать вопрос>>
Рекомендации перед сдачей крови на лимфоциты следующие:
- Анализ должен быть сдан натощак, то есть после последнего приема пищи должно пройти более 8 часов. Как правило, его проводят с утра.
- Ужин перед сдачей анализа должен быть не плотный, легкий.
- Врачи также советуют перед исследованием крови за 1 или 2 сутки не есть жареное, жирное, не употреблять алкоголь, но большинство людей этим правилом пренебрегают.
- От курения нужно отказаться за час или два до исследования.
Благодаря соблюдению этих рекомендаций, анализ крови получится наиболее точным.
Значение результатов анализа и допустимые нормы
Скрининговое изучение крови позволит узнать повышены лимфоциты в крови или понижены. Существуют допустимые нормы наличия лимфоцитов, которые указывают на то, что с организмом все в порядке.
При оценке нормы показателей, опираются на их абсолютное и относительное значение к клеткам белой крови – лимфоцита.
Для взрослого человека нормальными показателями считаются:
- Относительное количество – 19-37%.
- Абсолютное количество – 1,0-4,8 * 10 9 л. *
Повышенные значения
Повышенное количество лимфоцитов в крови человека называются лимфоцитозом. Он определяется по двум показателям – относительным и абсолютным.
Абсолютный лимфоцитоз означает, что повысилось общее количество лимфоцитов в крови.
Относительный показывает, что повысилась только доля лимфоцитов в общем количестве белой крови, то есть в лейкоцитах. Например, 45,7% — это относительный лимфоцитоз.
Интересная информация про повышенные лейкоциты
Говорить о наличии повышенных лимфоцитов в крови можно только в том случае, если эти значения намного превышают нормальные показатели.
Абсолютный и относительный лимфоцитоз
Относительный лимфоцитоз встречается намного чаще, чем абсолютный. Относительный лимфоцитоз определяется при всех заболеваниях, которые сопровождаются уменьшением остальных видов лейкоцитов, например, при вирусных инфекциях и др.
Абсолютный лимфоцитоз характерен в основном для острых инфекций, например, таких как краснуха, свинка, коклюш и др.
Причины повышения
Причин повышения лимфоцитов в организме взрослого большое множество. Но одна из главных причин – заболевания той или иной степени тяжести. Проанализируем их.
Причины увеличения у мужчин:
- различные воспаления в органах малого таза, мочевого пузыря и почек;
- чрезмерные физические нагрузки;
- неправильный рацион;
- прием каких-либо лекарств.
- предменструальный период;
- неправильное питание;
- различные инфекции, вирусы, бактерии;
- ожоги;
- злокачественные опухоли;
- артриты;
- большая кровопотеря, например, во время месячных;
- диабет.
Кроме того, увеличение количества лейкоцитов наблюдается во время беременности. К которому могут привести, помимо болезней, такие причины, как сильный стресс, нарушенное эмоциональное состояние, токсикоз.
Симптомы повышения
Увеличение в крови лимфоцитов у взрослого человека может протекать бессимптомно или с их наличием. Присутствие тех или иных признаков зависит от причины их появления. Иногда по симптомам можно понять из-за чего произошло их увеличение.
При относительном лейкоцитозе, который чаще всего возникает из-за вирусных инфекций, чаще всего проявляются:
- насморк;
- кашель;
- головная боль;
- сопли;
- повышенная температура;
- красное и больное горло и мн.др.
При абсолютном лейкоцитозе могут быть следующие:
- повышенная температура;
- головная боль;
- высыпания различного характера и др.
О каких заболеваниях свидетельствуют повышенные лейкоциты
Рассмотрим наиболее частые болезни, которые могут появляться при увеличении лейкоцитов. Приведем таблицу.
Ревмопробы анализ
Ревмопробы — это комплекс иммунологических анализов крови, включающих в себя анализ на выявление ревматоидного фактора, анализ на выявление антител к о-стрептолизину, анализ на циркулирующие иммунные комплексы. Ревмопробы могут проводиться как самостоятельно, так и быть частью полного иммунологического обследования.
При жалобах на суставные боли сезонного(и не только) характера, показаны ревмопробы.
Лабораторная диагностика Ревмопробы
Лабораторная диагностика (анализы, ревмопробы) широко применяется в диагностике болезней суставов.
Цели лабораторной диагностики следующие:
• Первичная постановка диагноза
• Исключения других заболеваний, имеющих сходную симптоматику
• Оценка активности артрита
• Прогнозирование течения заболевания в будущем
• Подбор метода лечения
• Оценка эффективности лечения
Анализ на ревмопробы включает анализы для диагностики ревматических и аутоиммунных заболеваний, а также позволяет выявить и оценить выраженность воспалительного процесса.
- АСЛ-О (АСЛО, Антистрептолизин–О, ASO)
- Альбумин (Albumin)
- Общий анализ крови (Complete Blood Count, CBC) с лейкоцитарной формулой, СОЭ
- Общий белок (Protein total)
- Ревматоидный фактор (РФ, Rheumatoid factor, RF)
- С-реактивный белок (СРБ, CRP)
Стоимость проведения ревмопробы: около 400 грн.
Срок исполнения: — 1 рабочий день
Подготовка к ревмопробам:
Между последним приемом пищи и взятием крови должно пройти не менее 8 часов (желательно — не менее 12 часов). Сок, чай, кофе (тем более с сахаром) — не допускаются. Можно пить воду.
Условное название «ревмопробы» объединяет несколько разных биохимических анализов, позволяющих уловить признаки системного заболевания. В зависимости от мощности лаборатории это могут быть С-реактивный белок+сиаловые кислоты+ревматоидный фактор.
Анализ крови на ревмопробы включает анализы для диагностики ревматических и аутоиммунных заболеваний, а также позволяет выявить и оценить выраженность воспалительного процесса.
В перечень входят следующие показатели: общий белок, альбумины, ревмофактор (РФ), антистрептолизин-О (АСЛ-О), С-реактивный белок (СРБ), мочевая кислота и циркулирующие иммунные комплексы (ЦИК).
Ревмопробы: Альбумин
Альбумин, который анализируют ревморобы — это основной белок крови, вырабатываемый в печени человека. Альбумины выделяют в отдельную группу белков — так называемые белковые фракции. Изменение соотношения отдельных белковых фракций в крови зачастую дают врачу более значимую информацию, нежели просто общий белок. Ревмопробы (определение альбумина) используется для диагностики заболеваний печени и почек, ревматических, онкологических заболеваний.
При ревмопробах норма альбумина в крови:
Уровень альбумина, г/л
Ревмопробы могут показать некоторое снижение содержания белка в крови беременной женщины, во время лактации и у тех, кто курит.
Повышенный альбумин в крови происходит при обезвоживании, потере жидкости организмом.
Ревмопробы, анализы альбумина, показывающие понижение содержания белка в крови — повод для врача подозревать:
- хронические заболевания печени (гепатит, цирроз, опухоли печени)
- заболевания кишечника
- сепсис, инфекционные заболевания, нагноительные процессы
- ревматизм
- ожог
- травма
- лихорадка
- злокачественные опухоли
- сердечная недостаточность
- передозировка лекарств
Пониженный альбумин бывает следствием голодания, недостаточного поступления белков с пищей, приема эстрогенов, оральных контрацептивов, стероидных гормонов.
Ревмопробы на анализ Ревматоидного фактора
Ревматоидный фактор, который позволяют продиагностировать ревмопробы, — это антитела, которые в значительных количествах присутствуют в сыворотке крови людей, страдающих оперделенной патологией. Основным заболеванием, при котором обнаруживается ревматоидный фактор, является ревматоидный артрит (однако существует и так называемый серонегативный вариант болезни, при котором ревматоидный фактор не определяется).
Ревмопробы определяют повышение уровня ревмофактора, что указывает на проблемы при присутствии при системной красной волчанке и некоторых других коллагенозах, гепатите, инфекционном мононуклеозе, а также при любом остром воспалительном процессе (в последнем случае ревматоидный фактор выявляется кратковременно и в невысоких титрах).
К сожалению, иммунная системы способна не только отражать внешнюю и внутреннюю угрозу, но и при определенных заболеваниях поражать собственные нормальные, здоровые, не мутированные клетки и ткани. Это называется аутоиммунное (или инфекционно-аллергическое) поражение, при этом развивается аутоиммунное заболевание, обычно хронического характера. Что бы выявить эти проблемы, и на ранних стадиях использовать результативные методики лечения, и с целью предупреждения, применяют ревмопробы.
Провоцировать такую атаку на собственные ткани организма могут различные возбудители. Самый распространенный пример – это ревматизм, когда стрептококки, вызывающие воспаление горла в виде ангины, провоцируют появление антител с собственной соединительной ткани. Ревмопробы в таких случаях являются приоритетной диагностикой. Антитела накапливаются в большом количестве и атакуют клапаны сердца (может развиться порок сердца), оболочки кровеносных сосудов сердца и головного мозга (вызывая миокардит и хорею), сосуды почек (ревматическое поражение почек – нефрит), ткань щитовидной железы (развивается тиреоидит), и поверхность суставов и связок (ревматический полиартрит). Самих стрептококков в организме уже может и не быть, а ауто-антитела могут сохраняться месяцами и годами, вызывая аутоиммунное заболевание.
Смотрите так же: Опасен ли для окружающих больной гепатитом с
Если диагностика (ревмопробы) вовремя не была проведена, и определенных методик лечения назначено не было, то описанная выше атака может развиваться, и, как следствие, стать причиной наследственного заболевания самой иммунной системы (при аутоиммунной миастении – миастении гравис).
Отличить чисто инфекционное воспаление от инфекционно-аллергического позволяют ревмопробы, анализирующие ревматический фактор. Ревмофактором называются антетела, которые способны реагировать с другими антителами самого человека (в норме антитела сами с собой не реагируют).
Если ревмопробы определяют высокий уровень ревмофактора, то он является симптомом заболевания, которое называется ревматоидный полиартрит (поражение суставов и соединительной ткани), незначительно повышенный – обычно возникает при любом хронически протекающем инфекционном воспалении, т.к. из-за длительного раздражения иммунной системы начинают появляться ауто-антитела в небольшом количестве.
Когда ревмопробы проводятся для исследования уровня ревмофактора, сыворотку крови пациента титруют с физраствором (делают последовательно возрастающие разведения сыворотки с физраствором, например 1:20 – на 1 часть сыворотки 20 частей физраствора, 1:40 – на 1 часть сыворотки 40 частей физраствора и т.д.). Далее, к раститрованной сыворотке прибавляют по капле суспензии латексных частиц, на поверхности которых адсорбированы иммуноглобулины. Если в крови есть антитела против иммуноглобулинов, то эти антитела начнут реагировать с иммуноглобулинами на поверхности латексных частиц и склеивать латекс между собой; это называется агглютинация. В результате отмечают то разведение (титр) сыворотки, в котором реакция агглютинации еще заметна. Ревмопробы на примере: если титр ревмофактора 1:320, это значит, что количество антител против иммуноглобулинов в сыворотке крови данного пациента было таким, что вызывало агглютинацию латексных частиц при разведении сыворотки в 320 раз.
Ревмопробы, анализирующие Антистрептолизин-О
Антистрептолизин-О (АСЛО) – это антитела к стрептококку, которые образуются в организме после контакта с возбудителем.
Ревмопробы способны определить повышение титра этого показателя. В случае, если ревмопробы показывают повышение АСЛО больше нормальных значений, то это указывает на стрептококковую инфекцию, например, ревматизм, гломерулонефрит, хронический тонзиллит, ангина, скарлатина, рожистое воспаление и др. Ранее нередко встречался стрептококковый инфекционный эндокардит, однако в настоящее время роль стрептококка в развитии данного заболевания невелика. Наиболее часто ревмопробы АСЛ-О требуются для диагностики ревматизма и гломерулонефрита, при которых титры антител к стрептококку бывают особенно высокими.
Антистрептолизин – О – группа антител, вырабатывающихся в ответ на продуцируемый некоторыми группами бета-гемолитического стрептококка фермент – стрептолизин. Антистрептолизин можно рассматривать как своеобразный маркер наличия стрептококковой инфекции в организме. Ревмопробы, а именно диагностическая значимость данного теста, важны при ревматизме. Уровень антистрептолизина является одним из критериев оценки активности ревматического процесса, дифференциальной диагностики ревматизма и ревматоидного артрита. Наиболее информативными являются результаты нескольких тестов на антистрептолизин, выполненные с некоторым интервалом времени (обычно 7-10 дней).
Ревмопробы желательно проводить утром строго натощак, т.е. между последним приемом пищи и взятием крови должно пройтине менее 12 часов, за 1-2 дня до сдачи крови необходимо ограничить прием жирной пищи. Перед исследованием (в течение 24 часов) по мере возможности исключить физические нагрузки (спортивные тренировки), прием лекарственных препаратов (по согласованию с врачом). Если назначены ревмопробы, прием алкоголя в это время также не допустим. Непосредственно перед сдачей крови за 1-2 часа необходимо воздержаться от курения, сок, чай, кофе (тем более с сахаром) не употреблять, можно пить чистую негазированную воду. Физическое напряжение (бег, быстрый подъем по лестнице), эмоциональное возбуждение исключить.За 15 минутдо сдачи крови рекомендуется отдохнуть, успокоиться. Возможны ложноположительные результаты при заболеваниях печени, почек и кожи.
Ревмопробы на С-реактивный белок (СРБ)
С-реактивный белок – это белок, который определяется в плазме крови при различных воспалительных процессах и является маркером острой фазы их течения.
Ревмопробы позволяют определить повышение уровня СРБ. Повышение уровня данного показателя является одним из самых ранних признаков острого воспаления, а его снижение на фоне проводимого лечения указывает на хороший эффект от терапии. Кроме воспалительных процессов, увеличение содержания СРБ в крови, которое способны определить ревмопробы, может быть связано с онкологическими заболеваниями ( некоторые опухоли способны продуцировать СРБ). Основные причины повышения содержания С-реактивного белка:
- любые воспалительные процессы (острые или хронические в фазе обострения), в том числе бактериальные, вирусные, грибковые;
- коллагенозы в активной стадии (ревматоидный артрит, ревматизм и др.);
- онкологические заболевания (рак легких, простаты, яичников, желудка);
- острый инфаркт миокарда.
Низкий уровень С-реактивного белка клинического значения не имеет.
С-реактивный белок или СРБ очень чувствительный элемент крови, быстрее других реагирующий на повреждения тканей. Если ревмопробы определяют наличие реактивного белка в сыворотке крови — это признак воспалительного процесса, травмы, проникновения в организм чужеродных микроорганизмов — бактерий, паразитов, грибов. С-реактивный белок стимулирует защитные реакции, активизирует иммунитет.
Содержание СРБ в сыворотке крови — до 0.5 мг/л считается нормой. Уже через 4—6 часов, после того, как в организм проникает инфекция, развивается воспалительный процесс, который может сопровождаться опухолями, уровень СРБ начинает быстро расти. Чем острее воспалительный процесс, активнее заболевание, тем выше ц-реактивный белок в сыворотке крови. Своевременные ревмопробы важны, т.к. огда заболевание в хронической форме переходит в фазу ремиссии, то содержание С-реактивного белка в крови практически не обнаруживается. Как наступает обострение, СРБ снова начинает расти.
Ревмопробы СБР используются для диагностики острых инфекционных заболеваний и опухолей. Также анализ СРБ используется для контроля над процессом лечения, эффективности антибактериальной терапии и т.д.
Ревмопробы могут показать рост С-реактивного белка в крови в следующих случаях:
- ревматические заболевания
- заболевания желудочно-кишечного тракта
- рак
- инфаркт миокарда
- сепсис новорожденных
- туберкулез
- менингит
- послеоперационные осложнения.
Повышение СРБ происходит при приеме эстрогенов и оральных контрацептивов.
Ревмопробы на Мочевую кислоту
Мочевая кислота выводит избыток азота из организма человека. Мочевая кислота синтезируется в печени и в виде соли натрия содержится в плазме крови. За выведение мочевой кислоты из крови человека отвечают почки.
Ревмопробы исследуют и мочевую кислоту, т.к. при нарушении деятельности почек, происходит нарушение обмена мочевой кислоты. Как следствие — накопление в крови солей натрия, уровень мочевой кислоты растет, вызывая разнообразные повреждения органов и тканей.
Ревмопробы показывают норму мочевой кислоты, если уровень мочевой кислоты составляет:
— для детей до 14 лет — 120 — 320 мкмоль/л,
— для взрослых женщин — 150 — 350 мкмоль/л,
— для взрослых мужчин — 210 — 420 мкмоль/л.
Повышение мочевой кислоты или гиперурикемия — основной симптом первичной и вторичной подагры.
В диагностике подагры анализ мочевой кислоты имеет важное значение. В этом помогают ревмопробы. Поскольку первичная подагра может протекать бессимптомно, проявляясь только в повышении уровня мочевой кислоты. Вторичная подагра может быть вызвана нарушениями в работе почек, злокачественными образованиями, разрушениями тканей или голоданием. Первичная подагра развивается на фоне замедления вывода мочевой кислоты из организма или при преизбыточном синтезе мочевой кислоты. Кристаллы мочевой кислоты могут откладываться в суставах, подкожной клетчатке, почках. В результате развивается подагра, хронический артрит.
Ревмопробы способны определить понижение и повышение уровня мочевой кислоты. На понижение или повышение мочевой кислоты может оказать влияние прием некоторых медицинский препаратов (диуретиков и др.).
Если назначены ревмопробы на уровень мочевой кислоты, необходимо подготовиться к анализам. Забор крови производится строго натощак (спустя 6-8 часов после последнего приема пищи). В течение нескольких дней до назначенного дня, когда будут проводиться ревмопробы, необходимо придерживаться низкопуриновой диеты, избегать употребления алкоголя или необходимо предупредить врача об их употреблении.
Ревмопробв на Циркулирующие иммунные комплексы
Циркулирующие иммунные комплексы (ЦИК) в крови, который анализируют ревмопробы, — показатель развития различных воспалительных процессов в организме и показатель активности течения аутоиммунных заболеваний.
Ревмопробы на анализ ЦИК стоит проводить, если есть подозрения на аутоиммунные заболевания, ревматизм, коллагенозы, вирусные бактериальные и грибковые заболевания, гломерулонефрит, артриты, аллергия.
Смотрите так же: Дизентерия признаки симптомы
ЦИК образуются и циркулируют в кровяном русле в ответ на введение чужеродного агента (антигена). Они представляют собой комплексы, состоящие из антител, антигена и компонентов комплемента. Образование ЦИК — физиологический механизм защиты организма, приводящий к быстрому удалению эндогенных и экзогенных антигенов ( вирусы, паразиты, бактерии, микроорганизмы, антигены растений, пыльца, пищевые продукты) через ретикуло-эндотелиальную систему.
Ревмопробы на ЦИК позволяют предупредить и излечить множество заболеваний.
Образующиеся иммунные комплексы в норме захватываются фагоцитами и разрушаются ими. Метаболизм ЦИК протекает также и в печени. Далее происходит их удаление из организма. При инфицировании, аллергии, болезнях иммунных комплексов происходит повышенное образование ЦИК, и, в ряде случаев, откладывание этих комплексов в корковом слое почек с развитием воспаления. В случае, если ревмопробы не проведены вовремя, возможно избыточное накопление ЦИК. Вследствие избыточного накопления ЦИК, последующей активации комплемента и лизосомальных ферментов в различных тканях происходят воспалительные процессы, сопровождающиеся поражением органов. Высокое содержание ЦИК обнаруживается при онкологических заболеваниях.
Какие бывают анализы крови на гормоны надпочечников и помощь в их расшифровке
Надпочечники, являясь частью эндокринной системы, производят такие важные для человека гормоны как альдостерон и кортизол. Как правило, анализ на гормоны надпочечников назначается врачом-терапевтом при имеющихся характерных жалобах.
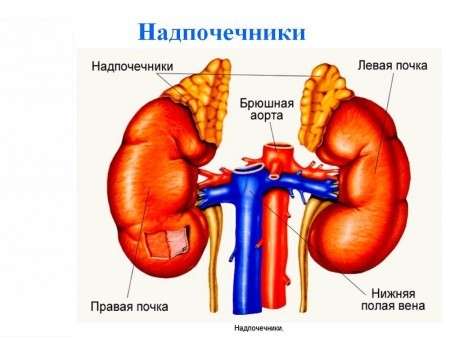 Анализы крови на гормоны коры надпочечников вполне можно сравнить с диагностическим тестированием состояния организма человека. Например, повышенные показатели говорят о постоянном стрессе, сильном переутомлении, а также могут быть причиной бессонницы и т.д. Гормоны гипофизарно-надпочечниковой системы представлены:
Анализы крови на гормоны коры надпочечников вполне можно сравнить с диагностическим тестированием состояния организма человека. Например, повышенные показатели говорят о постоянном стрессе, сильном переутомлении, а также могут быть причиной бессонницы и т.д. Гормоны гипофизарно-надпочечниковой системы представлены:
- кортизолом;
- альдостероном;
- дегидроэпиандростероном.
Дегидроэпиандростерон
Дегидроэпиандростерон представляет собой андрогенный стероидный гормон, вырабатываемый клетками коры надпочечников. Именно он является прогормоном, который вследствие сложных процессов трансформируется в главный мужской гормон – тестостерон и женский – эстроген.
Норма показателей
Показатели имеют довольно широкий диапазон и зависят от возраста. Некоторые погрешности могут давать используемые тест-системы и сами анализаторы крови. Нормой считаются:
- у женщин – 810-8991 нмоль/л;
- у мужчин – 3591-11907 нмоль/л.
Когда назначаются
Исследование крови на этот гормон гипофизарно-надпочечниковой системы назначается при:
- подозрении на имеющиеся нарушения производства надпочечниками собственных кортикостероидов;
- опухолях коры надпочечников;
- невынашивании ребенка;
- гипотрофии плода;
- имеющихся симптомах отставания в половом развитии;
- подозрении на избыточное содержание гормонов гипофизарно-надпочечниковой системы у беременной.
Как проводится подготовка к сдаче анализа
Перед тем как сдать кровь на гормоны коры надпочечников, необходимо прекратить прием следующих препаратов:
- «Дексаметазон»;
- «Гидрокортизон»;
- «Преднизолон»;
- «Дипроспан»;
- эстрогены;
- таблетированная контрацепция.
Совет! Чтобы результат был более точным, нужно поставить медицинскую сестру в известность о принимаемых медикаментах, способных оказывать влияние на биохимический состав крови.
В процессе производства гормона принимают участие клетки коры надпочечников. Он относится к категории глюкокортикоидов. Именно кортизол отвечает за контроль над производством АКТГ и кортиколиберина.
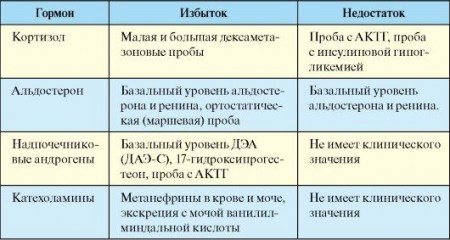 Для кортизола характерны сильные суточные колебания:
Для кортизола характерны сильные суточные колебания:
- максимум наблюдается с четырех часов и до восьми утра;
- минимум – с девяти вечера и трех часов ночи.
Когда сдают анализ
Сдача крови на кортизол назначается:
- при гирсутизме;
- для подтверждения синдрома Иценко-Кучинга и болезни Аддисона;
- при олигоменорее;
- при ускоренном половом созревании;
- при остеопорозе;
- при усиленной пигментации кожи;
- при необъяснимой слабости мышц.
Как сдавать кровь на кортизол
Какие условия необходимо соблюсти? За сутки до сдачи надо прекратить (по возможности) прием следующих препаратов:
- эстрогенов;
- средств из категории опиатов;
- контрацептивных средств.
 Также накануне посещения лаборатории нужно исключить активные занятия спортом и курение.
Также накануне посещения лаборатории нужно исключить активные занятия спортом и курение.
Совет! Именно измерение суточного количества кортизола в крови является обязательным исследованием крови при подозрении на синдром Кушинга. Увеличенный показатель этого гормона гипофизарно-надпочечниковой системы характерен именно для этой патологии.
Какие нормы кортизона в крови
Норма показателей зависит от возраста человека:
- младше 16 лет — 83…580 нмоль/л;
- старше 16 лет — 138…635 нмоль/л.
Отклонения от нормы
Повышенные цифры могут говорить о наличии:
- заболевания Иценко-Кушинга;
- карциномы коры надпочечников;
- понижение уровня сахара крови ниже допустимого;
- опухолей надпочечников;
- снижения функции почек;
- вирилизирующей гиперплазии коры надпочечников;
- гипертироидизме.
Повышенное значение кортизона наблюдается:
- при беременности;
- на фоне приема оральной контрацепции;
- при стрессе и депрессиях;
- при избыточном весе;
- при алкоголизме.
Снижение показателей может подтверждать:
- адреногенитальный синдром;
- нарушение синтеза кортикостероидов надпочечниками;
- недостаточную выработку гормонов надпочечниками (заболевание Аддисона);
- пангипопитуитаризм;
- гепатит;
- цирроз печени;
- гипотиреоидизм.
Сниженный показатель во время беременности может говорить о развитии раннего токсикоза.
Альдостерон – гормон, который синтезирует кора надпочечников. Он отвечает за регуляцию электролитного баланса, а также корректировку общего объема жидкости в организме и показатели артериального давления.
За что отвечает гормон
Оказывая влияние на почечные канальцы, гормон задерживает вывод из организма натрия и хлора. Это становится причиной того, что вместе со слюной, мочой и потом из организма выводится гораздо меньшее количество жидкости. Но одновременно с этим увеличивается выведение калия.
 Альдостерон помогает поддерживать показатели АД в норме. При повышении количества гормона в крови наблюдается формирование отеков, рост АД, понижение тонуса мышц, судороги и нарушения частоты сердечных сокращений.
Альдостерон помогает поддерживать показатели АД в норме. При повышении количества гормона в крови наблюдается формирование отеков, рост АД, понижение тонуса мышц, судороги и нарушения частоты сердечных сокращений.
Когда назначается
Исследование назначается для уточнения следующих патологий:
- недостаточности надпочечников;
- ортостатической гипотензии;
- ускоренного роста клеток коры надпочечников (гиперплазии);
- опухоли железистой ткани (аденомы) коры надпочечников;
- усиленной продукции гормона альдостерона.
Также проведение анализов крови на гормоны надпочечников необходимо и при неподдающемся контролю артериальной гипертонии.
В этом случае норма одинакова для мужчин и женщин: 35-350 пг/мл. 
Отклонения от норматива
Повышенные показатели альдостерона могут указывать на:
- синдром Кона (при первичном альдостеронизме);
- гиперплазию надпочечников, протекающую двусторонне (при псевдопервичном альдостеронизме);
- сердечную недостаточность;
- нефротический синдром (сложная патология, сопровождающаяся появлением сильных отеков, а также изменение некоторых биохимических показателей);
- синдром Барттера;
- гиповолемию, спровоцированную кровотечением;
- цирроз печени, сопровождающийся формированием асцита;
- гемангиоперицитому почек.
Превышение нормы гормона гипофизарно-надпочечниковой системы может быть при следующих состояниях:
- при беременности;
- после длительного голодания;
- при термическом стрессе.
Снижение концентрации гормона ниже допустимого уровня:
- болезнь Аддисона (если нет диагностированной гипертензии);
- при имеющейся гипертонии – повышенная выработка кортикостерона, заболевание Тернера, сахарный диабет, отравление алкоголем;
- чрезмерное потребление поваренной соли;
- адреногенитальный синдром;
- артериальная гипертензия, возникшая при беременности.
Как подготовиться к сдаче
Чтобы исследование на гормон гипофизарно-надпочечниковой системы дал верный результат, необходимо соблюдение следующих условий:
- поддержание привычного ритма употребления соли на протяжении двух недель;
- кровь нельзя сдавать во время болезни (показатели могут оказаться искусственно заниженными);
- перед посещением лаборатории надо избегать усиленных физических и психоэмоциональных перегрузок;
- выполнить отмену медикаментов, способных оказать влияние на результаты теста (необходимо обсудить это с лечащим доктором).
Для сдачи крови на гормоны гипофизарно-надпочечниковой системы рекомендуется выбирать специализированные лаборатории. Объясняется это наличием в таких заведениях всего необходимого оборудования, а также подготовленного персонала.
